Кашель зеленая мокрота с кровью
Если в мокроте при кашле появляется кровь, то нельзя оставлять этот симптом без внимания. Обычно мокрота откашливается естественным образом, выводя из организма ненужные вещества. Но слизь должна быть вязкой и прозрачной, без посторонних примесей. Поэтому даже при простудных инфекциях появление крови при кашле заставляет насторожиться и пройти дополнительное обследование. Появление гемоптизиса или выделение крови при ряде болезней опасно для жизни, поэтому не нужно ждать, когда «само пройдет», а направляться прямиком к врачу.
Отчего появляется кашель с кровью?

Существует примерная классификация, связанная с проявлением такой симптоматики:
- не угрожающая жизни или здоровью;
- аномалии врожденной природы;
- редкие патологии;
- достаточно распространенные заболевания.
Мокрота с кровью, не представляющая особой опасности, связана со следующими проявлениями: незначительные повреждения бронхиальных сосудов, физическое перенапряжение, надрывный кашель, травмы психического характера, прием лекарств, разжижающих кровь. В перечисленных примерах слизь содержит коричневые прожилки примесей. Данные признаки не предполагают лечение и проходят самостоятельно.
Обычно мокрота с кровью бывает при воспалении органов дыхания, таких как:
- синусит, связанный с инфекционным процессом в придаточных пазухах носа;
- ларингит, когда воспаление происходит в гортани;
- фарингит, возникающий при воспалении глотки;
- обструктивное хроническое заболевание легких, при котором ткани меняют свою структуру, и воздух с трудом проходит по дыхательным путям;
- пневмония, вызванная различными видами инфекции и связанная с воспалением альвеол;
- туберкулез, который развивается при заселении и размножении в легочной паренхиме палочки Коха, разрушающей ткани.
Мокрота с кровью проявляется при таких распространенных патологиях, как простуда или бронхит. Развивается она при раке легких, митральном стенозе, тромбоэмболии легочной артерии, абсцесса легких. К определяющим болезнь симптомам относится цвет мокроты, по виду которой можно провести предварительную диагностику и узнать стадию развития болезни.
Важно! Если кровь откашливается в ходе банальной простуды или неизвестной болезни, это должно насторожить, поскольку причину и последствия появления слизи в крови предсказать сложно.
При каких патологиях с мокротой выделяется кровь?

Для начала нужно определить источник «кровяного потока». Рвота и кашель с примесью крови возникают по разным причинам. Перед появлением кашля с кровью в горле ощущается жжение и покалывание, после чего появляется пена с алой слизью. При кровяной рвоте больного тошнит, и возникают боли (дискомфорт) в брюшной полости, а затем идут выделения густые и темно-красные.
В ходе пневмонии наблюдается субфебрильная температура, одышка, слабость. Развиваются боли в области груди, у больного плохой аппетит, высокое потоотделение, общая интоксикация. Через 2 недели сухой кашель переходит во влажный. Появляющиеся выделения становятся коричневыми с алыми вкраплениями.
При абсцессе легкого развивается болевая чувствительность за грудиной. Причиной общей слабости становится интоксикация и потеря веса. При абсцессе мокрота отходит с гноем и неприятным запахом. Кашель продолжается долго, между приступами наблюдается одышка.
Наиболее опасен туберкулез, поскольку кашель с гноем и сукровицей появляется на последних стадиях болезни. Сильно мучает больного по утрам. К симптоматике относятся и другие признаки:
- немного повышенная температура тела;
- нежелание принимать пищу и постепенное похудение;
- слабое или вялое состояние;
- анемия как результат потери крови при периодическом, надрывном кашле;
- ночное потоотделение.
Внимание! Такие болезни, как туберкулез, несут опасность и угрожают жизни не только больного, но и окружающих его людей. Поскольку путь передачи ‒ воздушно-капельный, это ведет к быстрому заражению окружающих.
При онкологии в легких на фоне характерных признаков болезней легких наблюдается тяжелый и продолжительный кашель. В слизи хорошо заметны алые прожилки. После приступа облегчение не наступает, больной испытывает удушье, обильное выделение пота, боль за грудиной.
Цвет мокроты зависит от конкретного заболевания:
- При бронхите выходит гной с красными густыми вкраплениями.
- При застойных явлениях в кровяном русле развивается кашель с кровью.
- Эмболия легочной артерии чревата кровяными выделениями.
- При простуде выделяется вязкая мокрота и сопли из носовой полости.
Существуют разные заболевания, при которых возможны выделения разного цвета и вязкости, определить природу которых может только врач.
Патологии, когда кровь выходит со слюной

При травмах или опасных заболеваниях органов ЖКТ, после операций в этой области возможна рвота в виде сгустков красного цвета. Это опасное явление, которое требует срочного медицинского вмешательства.
Кровь в слюне появляется по следующим причинам:
- когда происходит обезвоживание организма;
- при гипотериозе;
- в ходе развития бронхита,
- при развивающемся раке легких,
- на разных стадиях пневмонии,
- на последних стадиях туберкулеза.
Все перечисленные заболевания не относятся к простым, и появление кровяных сгустков или покраснение слюны считается опасным явлением. Иногда повреждаются слизистые оболочки ротовой полости, наблюдается кровоточивость десен, «виновником» становится плохо поставленный зубной протез. При таких явлениях выделения временны, они проходит самостоятельно или после несложных манипуляций.
Справка: у курящих людей слизистые оболочки в ротовой полости раздражены, сосуды кровоточат, и при сплевывании заметен коричневый или серый цвет слюны. При надрывном и сильном кашле мелкие сосуды лопаются, и наблюдается похожее явление.
Почему по утрам в мокроте наблюдаются кровянистые выделения?
Покашливая утром и замечая в слизи кровь, люди склонны впадать в панику. Обычно для этого есть основания, поскольку кровянистые сгустки с утра сигнализируют о давно развивающейся патологии. Но объяснение этого явления может быть и простым, например, лопнувший сосуд или кровоточивость десен.
Если кровь выделяется при кашле в утренние часы, то это признак:
- воспалительного процесса в легких;
- проблем в миндалинах или носоглотке;
- наличия инородного тела в дыхательном просвете;
- предшествующих медицинских процедур;
- разрыва кисты, когда содержимое выпадает в просвет бронхов;
- геморрагического диатеза, способствующего спонтанным кровотечениям;
- сосудистых аневризмов или варикоза.
Причины утренних кровохарканий довольно разнообразны. Даже глистные инвазии способны вызвать такую реакцию. Поэтому без диагностических мероприятий определить причину довольно затруднительно.
Когда и к какому врачу следует обратиться?

При первых подозрительных симптомах, когда возникают страх и беспокойство, нужно обращаться за помощью. Нужно насторожиться, если наблюдается:
- Кашель с соленым привкусом и красной слизью, который длится больше 3 дней.
- Помимо кашля, слабое состояние, отсутствие аппетита, потеря в весе.
- Одышка и грудные боли в спокойном состоянии.
Рассмотрит проблему участковый терапевт, он же проведет предварительную диагностику. Затем направит к фтизиатру, онкологу, пульмонологу в зависимости от заболевания. Лечение возможно только после детального обследования.
Диагностика
Определить «на глазок» появления крови в мокроте невозможно, поэтому проводится довольно большое количество диагностических мероприятий:
- общий анализ крови;
- анализ на свертываемость крови;
- общий анализ мокроты и ее посев на наличие микрофлоры;
- флюорография;
- КТ и МРТ грудной клетки;
- проба манту;
- кардиограмма;
- бронхоскопия;
- биопсия.
Необязательно использовать все методики. Важным показателем является густота крови и ее оттенок. Так, при пенистых выделениях алого цвета можно говорить о проблемах в отделах органов дыхания. При темно-красных или кофейных кровохарканьях возможны патологии ЖКТ. После предварительного диагноза назначают более конкретные диагностические процедуры.
Лечение мокроты с кровью и возможные последствия

Если гемоптизис продолжается довольно долго, то неизбежна госпитализация в отделение хирургии, где врачи примут экстренные меры по устранению проблемы. При определенном диагнозе назначается узконаправленное лечение, направленное на устранение конкретных причин недуга.
Пока проходят диагностические мероприятия, снимают кашлевой рефлекс, чтобы остановить кровяные выделения и снизить нагрузку на легкие. После выяснения причины назначают медикаментозное лечение или применяют хирургическое вмешательство.
Например, при бронхите возможны следующие терапевтические мероприятия:
- нахождение в состоянии покоя;
- употребление большого количества жидкости;
- назначение муколитиков и отхаркивающих препаратов.
Чтобы разжижить и вывести мокроту, используют Лазолван, Бромгексин, Амбробене, настойки термопсиса и корня алтея. Параллельно применяют физиотерапевтические процедуры. При обструкции бронхов лечение предполагает использование бронхорасширяющих препаратов: Эуфиллина, Беротека, Сальбутамола.
Данный симптом «сигнализирует» о неполадках в организме, поэтому так важно вовремя начать лечение. Без этого предсказать последствия сложно. Возможен летальный исход, если кровохарканье вызвано серьезным заболеванием.
Важно! Болезнь в запущенной стадии проявится в полной мере и принесет массу проблем со здоровьем, поскольку, помимо самого недуга, возможны осложнения.
Иные виды мокроты и причины их появления

При влажном кашле происходит выведение слизи с инородными веществами и микроорганизмами из дыхательных путей. Если это стекловидные выделения, то впереди больного ждет благоприятный исход. Но цвет выделений может быть и другим, который заставляет насторожиться.
Так, зеленая мокрота свидетельствует о затяжном воспалительном процессе, связанным с инфекцией. Зеленоватый цвет и гной являются признаком того, что болезнь не проходит, а начинается ее следующий этап. Острая фаза подошла к концу, и болезнь развивается по хроническому типу, или возникают осложнения, поэтому важно вовремя обратиться в медучреждение.
Зеленая мокрота предполагает застойные явления в дыхательных путях. Больной откашливается с трудом, при этом выходит вязкий секрет. Заболевание развивается под воздействием бактерий, которые с трудом поддаются медикаментозному лечению.
Важно! Если выделяется зеленая мокрота при кашле без температуры, то возможно развитие разных болезней, начиная от легочного абсцесса и заканчивая сибирской язвой.
Желтая мокрота выводится в небольшом объеме, но свидетельствует о серьезных недугах: бронхите, синусите, пневмонии или астме. Возникает под воздействием инфекции бактериальной природы. Желтоватый цвет может говорить о присутствии в выделениях гноя.
Белая мокрота «говорит» об отсутствии инфекции. Она проявляется при раке легких уже на раннем этапе его развития, затем приобретая пенистую консистенцию, розовый цвет и запах с примесью гнили. При гриппе также выделяется светлая слизь, густая по консистенции, которая отходит с большим трудом.
Темная, коричневая мокрота появляется не просто так. Подобный оттенок свидетельствует о распаде клеток крови – эритроцитов. А поскольку цвет коричневый, то патологический процесс протекает давно.
Причиной выделений подобного цвета может оказаться курение:
- видоизменяются ткани слизистой органов дыхания в результате различных мутаций;
- стенки капилляров истончаются, и наблюдается выход незначительного количества крови;
- мелкие кровеносные сосуды меняют свою структуру: стенки теряют эластичность и становятся тонкими, твердыми и ломкими;
- бронхи воспринимают табак как инородное вещество, выделяя дополнительные порции слизи за счет реснитчатого эпителия.
Коричневые кровохарканья в большинстве случаев возникают при бронхите, пневмонии, бронхоэктазах, туберкулезе легких или онкологических процессах. Причиной служит попадание в слизь гематологической жидкости. Данный симптом сигнализирует о продолжительном протекании болезни, которая была не долечена или не лечилась вовсе.
Любые выделения сопровождаются дополнительными симптомами, которые дают общую клиническую картину. Мокрота не выступает единственным и основным признаком болезни. Обычно любое кровохарканье сопровождают:
- повышенная температура до фебрильных или субфебрильных значений, иногда держится на протяжении длительного времени;
- болезненные проявления в области груди при вдохе и выдохе, что говорит о проблемах в нижних дыхательных путях;
- проявление одышки или удушья разной степени интенсивности и длительности;
- возникновение сонливости и слабости, тяжелого общего состояния.
Все эти симптомы нужно рассматривать в единой системе, чтобы диагноз соответствовал действительности, и только после этого назначить соответствующее лечение. Но уже при предварительном обследовании цвет слизи и ее консистенция при кашле предупреждает о развитии недуга и свидетельствует о сбоях в работе организма.
Источник
Когда у человека выделяется зеленая мокрота с кровью, то это свидетельствует о воспалительном процессе в ЛОР-органах, который протекает с одновременным повреждением сосудов слизистой оболочки бронхов, трахеи, глотки и носоглотки. Зеленый цвет мокроты свидетельствует о том, что она преимущественно гнойная. Гнойная мокрота прямо свидетельствует о воспалительном процессе, протекающем в ЛОР-органах или верхних дыхательных путях.
Однако зеленый цвет гнойной мокроты свидетельствует о том, что имеется нарушение оттока, то есть, воспалительное отделяемое не сразу выводится наружу, а задерживается на некоторый период времени в органах. Такая задержка мокроты наблюдается именно при синуситах (гайморит или фронтит). В данном случае мокрота вытекает из гайморовых пазух в носоглотку, откуда человек ее отхаркивает. Такая зеленая мокрота никогда не появляется из бронхов. При бронхитах, трахеитах и ларингитах гнойная мокрота окрашена в желтый цвет. Именно поэтому источник зеленой мокроты – это воспалительные процессы в ЛОР-органах.
Примесь крови в зеленой мокроте чаще всего обусловлена кровотечением из мелких сосудов слизистой оболочки носоглотки, трахеи или горла. Любой хронический воспалительный процесс приводит к увеличению ломкости сосудов, поскольку истончает их стенку. В такой ситуации сосуды травмируются очень легко. Таким образом, основной и наиболее часто встречающейся причиной зеленой мокроты с кровью является хроническая инфекция гайморовых пазух.
В силу этого, лечение при зеленой мокроте с кровью направлено на ликвидацию хронического инфекционного очага в пазухах. В такой ситуации необходимо выявить, какой патогенный микроорганизм вызвал хроническую инфекцию. Для этого производят бактериологический посев мокроты и мазка из зева на среду, что и позволяет точно идентифицировать микроб-возбудитель. После этого необходимо обязательно принимать антибиотики, которые эффективны в отношении выявленного микроба-возбудителя синусита. Чаще всего в терапии синуситов используют антибиотики Сумамед (Азитромицин), Амоксициллин, Цефалексин и т.д. Также прекрасным эффектом обладает местный антибиотик Фюзафюнжин, выпускаемый под коммерческим названием Биопарокс.
Дополнительно к антибиотикотерапии следует улучшить отток мокроты из пазух, для чего используются сосудосуживающие капли на основе ксилометазолина (например, Для Нос, Галазолин и т.д.). Данные сосудосуживающие капли необходимо применять столько же, сколько длится антибиотикотерапия. Также для уменьшения отека рекомендуется принимать антигистаминные средства, такие, как Эриус, Телфаст, Супрастин, Зиртек, Кларитин, Фенистил, Диазолин и т.д.
Для полного удаления мокроты применяются препараты, улучшающие ее отток из носовых пазух. В настоящее время наиболее часто для этой цели используются растительные препараты Синупрет, Имупрет и Бронхипрет. Данные препараты необходимо применять в течение двух недель.
Во время курса лечения гайморита необходимо укреплять стенку сосудов. Для этого следует принимать витамин С, рутин и др. Кроме того, для снижения травматического повреждения сосудов необходимо исключить чрезмерное физическое напряжение, сильное покашливание и т.д.
Если по мере излечивания синусита количество крови не уменьшается, то следует обратиться к врачу для обследования, поскольку в этом случае речь может идти о сочетании синусита и совершенно другой патологии, которая и стала причиной кровохарканья.
Источник
Наличие крови в мокроте, выделяемой при кашле, часто является доброкачественным симптомом, но когда следует беспокоиться?
Давайте рассмотрим причины, которые могут определить наличие крови в мокроте и средства для их решения.
Что такое кровь в мокроте
Кровь в мокроте после сильного кашля – это очень частая ситуация, и хотя она может приносить не мало опасений, почти всегда является доброкачественным проявлением, ненесущим в себе риска.

Часто присутствие крови в мокроте – результат разрыва кровеносных сосудов, проходящих по дыхательным путям. Дыхательные пути, в частности, бронхи и легкие, как и любой другой орган тела, получают свою порцию кровоснабжения, и, следовательно, имеют в себе артерии и вены.
Легкие рассчитаны на питание от легочной артерии, это система с низким давлением, в то время как бронхи питаются от сосудов, которые расходятся от аорты и, следовательно, представляют собой систему высокого давления.
Учитывая разницу давлений, которая существует между двумя системами, разумно предположить, что большинство кровотечений дыхательных путей связано с бронхиальной системой кровоснабжения.
Кровотечения, которые происходят из легочной артерии, к счастью, очень редки, но почти всегда массивные и часто со смертельным исходом.
Когда беспокоиться
В 90% случаев, при которых в мокроте появляется кровь, являются следствием мягкого воспалительного процесса, затрагивающего верхние дыхательные пути, в частности, простуда и бронхит.
Несмотря на то, что кровохарканье в данном случае лишь симптом воспаления, нельзя его недооценивать, потому что, в редких случаях, оно может привести к развитию серьёзной патологии. Поэтому, в такой ситуации, разумной практикой будет обращение к врачу.
Возможные причины появления крови в мокроте
Как уже упоминалось, причиной появления мокроты с прожилками крови могут быть многочисленные заболевания, хотя наиболее распространенным является воспаление, которое происходит от банальной инфекции верхних дыхательных путей.
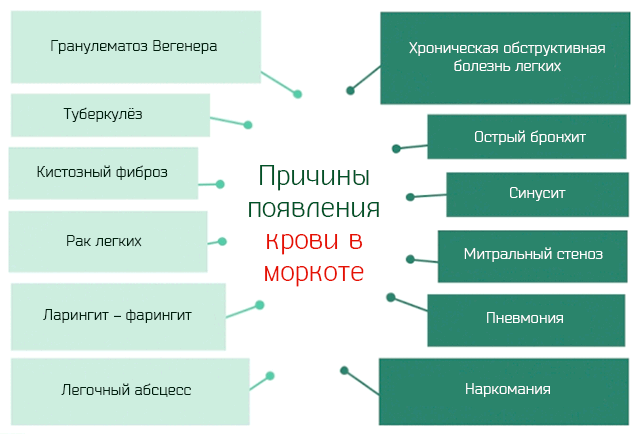
Но большой ряд других заболеваний так же может приводить к появлению крови в мокроте:
- Синусит. Воспаление придаточных пазух носа, в результате накопления слизи в придаточных пазухах носа и носовых ходах, на которой активно развивается инфекционный процесс вирусной и/или бактериальной этиологии.
- Ларингит. Воспаление гортани вирусной этиологии, реже бактериальной (стрептококки и Haemophilus influenzae).
- Фарингит. Воспаление глотки, вызванное вирусами, такими как аденовирус или вирус Эпштейна-Барра и/или бактериями, такими как стрептококки.
- Острый бронхит. Воспаление слизистой оболочки бронхиального древа, вызванное в 90% случаев от вирусами (аденовирусы, гриппоподобные вирусы, коронавирус, риновирус и др.) и в 10% – бактериями (стрептококки, Haemophilus influenzae, Bordetella pertussis, др.).
- Хроническая обструктивная болезнь легких. Вырождение легочных и бронхиальных тканей хронического характера, что затрудняет транзит вдыхаемого воздуха. Курение сигарет и загрязнение воздуха являются одними из основных причин этого заболевания.
- Пневмония. Воспалительный процесс альвеол легких вызванный вирусами, бактериями, грибками или паразитами.
- Туберкулез. Инфицирование легких Mycobacterium tuberculosis.
- Гранулематоз Вегенера. Воспаление мелких сосудов верхних дыхательных путей аутоиммунного характера.
- Фиброз (муковисцидоз). Генетическое заболевание, приводящее к дефициту белка CFTR, который отвечает за транизт хлора. Что приводит к накоплению жидкостей в жизненно важных органах, таких как легкие и поджелудочная железа.
- Рак легких. Образование опухолевых клеток в легких.
- Митральный стеноз. Патологическое сужение клапана, который отделяет левое предсердие от левого желудочка. Митральный стеноз вызывает кровотечения из мелких сосудов легких и, следовательно, появление мокроты с прожилками крови.
- Тромбоэмболия легочной артерии. Этим термином определяется состояние, когда одна из двух легочных артерий закупоривается тромбом или сгустком крови. Это состояние характеризуется кашлем с мокротой и пятнами крови.
- Абсцесс легких. Гнойный процесс в паренхиме легких.
- Потребление некоторых запрещенных наркотиков, таких как кокаин и крэк.
Диагностика причин крови в мокроте
Диагностика заключается в определении причины, которая приводит к появлению крови мокроте после кашля.
Первое предположение о диагнозе врач делает опираясь на наблюдения мокроты и сопутствующих симптомов.
Ниже мы приводим упрощенную таблицу связи заболеваний с различными формами кровохарканья.
Предположительный диагноз | Особенности мокроты и связанные симптомы |
|---|---|
Пневмония от бактериальной инфекции | Мокрота с кровью и гной красноватого цвета. Кашель, лихорадка, недомогание, потливость, головная боль, одышка. |
Травматический кашель | Светлая мокрота с прожилками крови |
Бронхит, ХОБЛ, рак легких | Мокрота густая с вязкими прожилками крови Кашель интенсивный, общее недомогание, боль в груди. |
Абсцесс легких | Мокрота темная, вязкая, зловонная. Кашель, лихорадка, боль в груди, снижение веса, увеличение последней фаланги пальцев. |
Тромбоэмболия легочной артерии | Мокрота светлая, смешанная с кровью, пенистая. Тахикардия, одышка, боль в груди, цианоз, увеличение частоты дыхания, низкое кровяное давление, упругость шейных вен. |
Стеноз митрального клапана. | Мокрота светлая с прожилками крови Затрудненное дыхание в положении лежа, сердцебиение, усталость, астения |
Предположение подтверждается по результатам следующих исследований:
- Визуальное исследование дыхательных путей. Осуществляется с помощью различных методов, дающих подробное изображение бронхов и легких. В основном: рентген грудной клетки, компьютерная томография и ядерно-магнитный резонанс.
- Бронхоскопия. Исследование, которое позволяет осмотреть дыхательное дерево изнутри. Осуществляется путём введения специального инструмента с мини видео-камерой, которая передает материал на внешний экран.
- Анализ крови.
- Анализ и культивация мокроты.
Лечение кровохарканья
Лечение заключается в лечении основной патологии, приводящей к появлению кровь при кашле. Поскольку причинные заболевания различны и неоднородны, невозможно установить единый терапевтический протокол, и каждый случай требует конкретного лечения.
До получения точного диагноза можно лишь «лечить» симптом, то есть подавить кашель. С этой целью применяются различные активные вещества, которые воздействует на центры мозга и подавляют кашлевые рефлексы.
Источник

