Откуда идет мокрота при кашле
Анонимный вопрос · 4 декабря 2018
3,7 K
В бронхах и трахеях постоянно образуется слизь, с которой выводятся мелкие посторонние объекты, пылинки, частицы вдыхаемых веществ. Этой слизи не очень много, она выводится незаметно, человек ее проглатывает, а в желудке все нейтрализуется желудочным соком.
Во время болезней организму нужно вывести в разы больше лишнего: токсины, микробы, отработанные клетки, гной. Поэтому усиленной выделяется слизь — мокрота, человек кашляет — это способ быстрее вывести из органов дыхания лишнее и очистить их.
Какой антисептик наиболее опасен для вирусов и почему?
Команда экспертов и научных коммуникаторов, которая вместе создает проекты о…
Чтобы антисептик был эффективным против вирусов, он должен содержать этанол. Он повреждает вирусную частицу — и вирус не может размножаться. Этанол обладает более сильной и широкой вирулицидной активностью по сравнению с другими типами спиртов. Спектр вирулицидной активности этанола — 95 %, он охватывает большинство клинически значимых вирусов.
Для борьбы с новым коронавирусом ВОЗ рекомендует использовать 2 типа антисептиков на основе спирта, которые содержат 75 % пропанола или 80 % этанола. Эти рекомендации подтвердили недавние исследования немецких и швейцарских биологов.
EPA выпустил список дезинфицирующих средств, эффективных против COVID-19.
Прочитать ещё 11 ответов
Чем лечить сильный кашель с мокротой без температуры?
Врач терапевт. Врач общей практики. Закончила Первый Московский Государственный… · health.yandex.ru
Кашель может являться симптомом различных заболеваний. Наиболее часто кашель с мокротой является симптомом заболеваний верхних дыхательных путей (например, назальный затек), легких (например, пневмония) и бронхов (например, бронхит). Соответственно тактика лечения в каждом отдельном случае разная.
При кашле, который провоцируется назальным затеком (стекание слизи по задней стенке из носа в глотку) обычно лечение направлено на эвакуацию данной слизи (промывание носа).
При кашле с трудноотделяемой мокротой обычно назначают муколитические препараты, например АЦЦ, флуимуцил, лазолван, флуифорт.
Также обычно назначаются противовоспалительные препараты, например эреспал, эриспирус.
Тактика этиотропного лечения (направленного на причину) зависит от природы заболевания, так при бактериальной природе заболевания обычно назначается антибактериальная терапия.
Чтобы установить точную причину кашля и определиться с дальнейшей тактикой лечения необходимо обратиться на очный прием к терапевту.
Немаловажным является регулярное проветривание и увлажнение воздуха, соблюдение питьевого режима (не менее 2л в сутки).
Прочитать ещё 2 ответа
Как образуются сопли? Почему их так много?
Сопли — это секреторные выделения, которые имеют сложный состав: муцин, соль, вода, нуклеиновые кислоты и клетки эпителия. Именно муцин является главным компонентом соплей, обуславливающим их свойства. Он придаёт им вязкость и чем больше вырабатывается муцина, тем гуще становится слизь и тем больше она вырабатывается организмом. Также он обладает бактерицидными свойствами, что помогает в борьбе с инфекцией. Во время простуды слизь продуцируется железами слизистой оболочки полости носа намного активнее, чтобы противостоять вирусам и батериям. Этот секрет призван увлажнять слизистую и препятствовать проникновению через неё в организм вирусов и бактерий.
Прочитать ещё 14 ответов
Источник
Большинство заболеваний дыхательной системы, характеризуются повышением температуры тела, покраснением горла и сильным кашлем. Врачи утверждают, что лучший вариант, когда спазмы мышц грудной клетки, сопровождаются выделением мокроты. Что такое секрет трахеобронхиального дерева и нужно ли опасаться такого симптома патологии? Давайте разбираться с этим вопросом вместе.
Для чего нужна флегма
Мокротой называют смесь секрета придаточных пазух, слизистой оболочки носа, слюны и продуктов жизнедеятельности патогенных микроорганизмов, вызывающих воспалительный процесс в легких, бронхах. Слизь необходима для «фильтрации» любых инородных веществ, попадающих в дыхательную систему извне. В большинстве случаев флегма полезна. Исключением становится аномальное выделение образований, мешающих нормально дышать, есть.
Многие больные на приеме у терапевта, пульмонолога спрашивают, откуда берется мокрота? На самом деле такой вопрос не корректен. Слизь вырабатывается на протяжении всей жизни. Если реснитчатый эпителий прекратит транспортировку флегмы в верхние дыхательные пути, то риск инфекционного заражения легких увеличивается в разы.
Какие функции выполняет мокрота:
- защита слизистой от микробов, аллергенов;
- увлажнение и устранение раздражения;
- выведение бактерий во время терапии ОРВИ, ОРЗ.
В нормальном состоянии мокрота состоит из воды, углеводов, протеина и минеральных солей. Патологическое состояние добавляет в секрет продукты жизнедеятельности бактерий, вирусов.
Виды и цвет мокроты
Здоровый человек ежедневно избавляется от 50-100 мл слизи, состоящей из пыли и других инородных для организма веществ. Во время болезни количество вырабатываемой флегмы может увеличиться в 10-15 раз (1500 мл). Поэтому особо волноваться при выявлении слизи при кашле не стоит. Считается, что это нормальное явление во время лечения вирусных и бактериальных поражений.
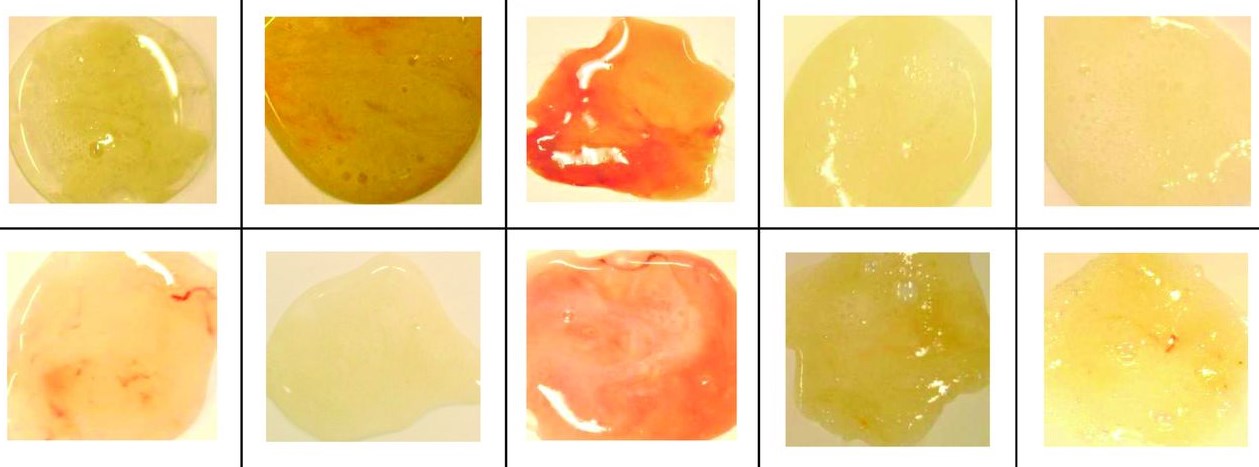
Обратиться за помощью в медицинское учреждение необходимо при изменении состава и цвета мокроты. Сильный воспалительный процесс может сопровождаться отхождением серозной, гнойной, кровянистой или стекловидной флегмы. Такие симптомы нередко указывают на развитие опасных заболеваний дыхательной системы (туберкулез, бронхит, пневмония, рак).
Многие врачи ставят первоначальный диагноз, ориентируясь на цвет мокроты:
- прозрачные выделения не должны пугать больного, так как отсутствие примесей говорит о постепенном угасании воспаления;
- стекловидная слизь должна стать поводом для проверки организма на наличие стеноза бронхов;
- желтая мокрота считается показателем усиленной борьбы иммунной системы с инфекцией (воспаление легких, астма, бронхит);
- зеленые выделения обычно вязкие и плохо отхаркиваются из-за повышенной концентрации нейтрофилов, эпителия и мертвых патогенных агентов (стафилококк, стрептококк);
- коричневая флегма указывает на распространение заболевания на нижние дыхательные пути или внутреннее кровотечение (разрыв капилляров).
В отдельную группу нужно вывести мокроту с кровью. Такой симптом возникает при сильном повреждении легочной ткани. Обычно больные с подобными признаками болезни незамедлительно госпитализируются.
Другие причины образования и отхождения слизи при кашле
Во время осмотра врач обязательно задаст вопрос о времени появления неприятного симптома. Если выделение мокроты наблюдается в утреннее время, то в первую очередь необходимо исключить естественные источники флегмы. Нередко причиной обильных выделений во время кашля становится аллергическая реакция на внешние раздражители (пыль, сухой воздух, шерсть животных). Нельзя исключать вероятность отравления химическими веществами (парами бытовой химии).
Слизистая вязкая мокрота может образоваться у курильщиков. С дымом сигарет в легкие попадает сажа, копоть и другие отравляющие элементы.
Негативное воздействие на бронхи вызывает уменьшение дыхательного просвета и ослабление функций клеток эпителия. Скопившаяся за ночь мокрота выходит утром с сухим приступообразным кашлем.
Болезни, характеризующиеся выделением мокроты
Многие заболевания дыхательных путей сопровождаются образованием большого количества секрета. Респираторные патологии почти всегда провоцируют организм на выработку флегмы. Какие патологии нужно исключить в первую очередь?
- Туберкулез – персистирующая инфекция, вызванная палочками Коха. Такая болезнь характеризуется аномальной потливостью, потерей аппетита, субфебрильной температурой (37°С). Отличительной чертой заболевания считается белая (начальные стадии), зеленоватая или кровянистая мокрота при кашле.
- Воспаление легких развивается на фоне заражения бактериями, грибками или вирусами легочной ткани. Главные проявления – резкий скачок температуры тела, сухой, непродуктивный кашель с хрипами, боль в грудной клетке, одышка. Секрет желтый или зеленый.
- Бронхит характеризуется отеком слизистой оболочки и ускоренной выработкой иммуноглобулина. Такие процесса вызывают закупорку бронхов и осложненное выделение мокроты. Симптомы болезни напоминают классическую простуду с появлением белой, желтой или зеленой флегмы.
Заниматься самодиагностикой нельзя. Лечение должно быть назначено специалистом (терапевтом, инфекционистом, иммунологом или пульмонологом).
Показания к проведению анализа мокроты
Обратиться за помощью в медицинское учреждение необходимо, если кашель продолжается более 2-х недель, есть подозрение на пневмонию, туберкулез или другие опасные болезни, в мокроте появились примеси (розовая, зеленая, желтая или стекловидная слизь).
Анализ флегмы позволяет:
- точно определить причину усиленной выработки слизи;
- исключить онкологию (рак легких);
- проверить выделения на маркеры аллергии.
При выявлении бактериальной природы мокроты, в лаборатории проводят исследования на резистентность патогенной микрофлоры к разным видам антибиотиков.
Как облегчить состояние больного
Нормальное отхождение мокроты считается хорошим знаком. Выделение прозрачного секрета нормальной вязкости показывает, что лечение первопричины кашля продвигается в нужном направлении. Дополнительная стимуляция отхаркивания слизи нужна в случае застоя секрета.
Препараты для выведения мокроты:
- муколитики необходимы для увеличения объема слизи при сухом, непродуктивном кашле («Мукалтин», «АЦЦ», «Амброксол»);
- отхаркивающие средства назначаются для облегчения выведения секрета из бронхов («Лазолван», «Стоптуссин», «Доктор Мом»);
- натуральные сиропы и микстуры повышают иммунитет и снимают раздражение слизистой («Геделикс», «Гербион», «Корень Алтеи»).
Лечение ребенка лучше начинать с относительно безопасных методов народной медицины. Если мокрота вязкая, но без примесей (гнойная, розовая, серозная), то следует воспользоваться отварами шалфея, душицы, календулы, солодки. Хорошие результаты показывает терапия ингаляциями, применение компрессов.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 17 мая 2019;
проверки требуют 3 правки.
Мокро́та (лат. sputum) — отделяемый при отхаркивании патологический секрет трахеобронхиального дерева с примесью слюны и секрета слизистой оболочки полости носа и придаточных пазух носа.[1]
Нормальный трахеобронхиальный секрет[править | править код]
Нормальный секрет трахеобронхиального дерева представляет собой слизь, продуцируемую железами трахеи и крупных бронхов, содержащую клеточные элементы (в основном альвеолярные макрофаги и лимфоциты). Трахеобронхиальный секрет обладает бактерицидным эффектом, способствует элиминации вдыхаемых частиц, клеточного детрита и продуктов обмена веществ при помощи механизма мукоцилиарного очищения, осуществляемого реснитчатым эпителием. В норме объём трахеобронхиального секрета не превышает 100 мл в сутки и проглатывается человеком при выделении.[1]
Патологический трахеобронхиальный секрет[править | править код]
Цвет и запах мокроты[править | править код]
При патологических процессах объём отделяемой мокроты может составлять от нескольких миллилитров до полутора литров в сутки. Мокрота может быть бесцветной, желтоватой или зеленоватой (такая окрашенная мокрота свидетельствует о примеси гноя). Ярко-жёлтая (канареечного цвета) мокрота наблюдается при эозинофильном инфильтративном процессе в лёгком, бронхиальной астме; такой цвет обусловлен большим количеством эозинофилов в трахеобронхиальном секрете. Ржавая мокрота может свидетельствовать о крупозной пневмонии, при которой наблюдается внутриальвеолярный распад эритроцитов с высвобождением гематина. Чёрная мокрота наблюдается при пневмокониозах и содержит угольную пыль. Мокрота с прожилками или сгустками крови (кровохарканье) может наблюдаться при различных заболеваниях — туберкулёзе, тромбоэмболии лёгочной артерии, бронхоэктатической болезни, синдроме Гудпасчера и т. д.
Обычно мокрота лишена запаха. Гнилостный запах мокроты наблюдается при гангрене или абсцессе лёгкого и обусловлен ростом гнилостных микроорганизмов.[1]
Консистенция и характер мокроты[править | править код]
Различают жидкую, густую и вязкую мокроту; мокрота может быть слизистой, серозной, слизисто-гнойной и гнойной.
Слизистая мокрота бесцветна и прозрачна, наблюдается при заболеваниях дыхательных путей, сопровождающихся катаральным воспалением (начальные проявления острого воспалительного процесса или хронический воспалительный процесс в фазе ремиссии).
Серозная мокрота бесцветная, жидкая, пенистая, лишена запаха. Наблюдается при альвеолярном отёке лёгких вследствие транссудации плазмы в просвет альвеол. Может иметь розовый цвет при диапедезном кровотечении.
Слизисто-гнойная мокрота вязкая, желтоватая или зеленоватая. Может иметь нерезкий неприятный запах. Наблюдается при бронхите, пневмонии, бронхоэктатической болезни, туберкулёзе лёгких и т. д.
Гнойная мокрота имеет жидкую или полужидкую консистенцию, зеленоватый или желтоватый цвет, зловонный запах. Наблюдается при нагноительных процессах в лёгочной ткани — абсцессе, гнойном бронхите, гангрене лёгкого и т. д.[2]
См. также[править | править код]
- Кровохаркание
- Носовая слизь
- Экссудат
Примечания[править | править код]
Литература[править | править код]
- Мокрота // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
Источник
Мокрота состоит преимущественно из слизи, выделяемой эпителием трахеи и бронхов.
У здорового человека слизь также выделяется, но в незначительных количествах (около 100 миллилитров в сутки). С помощью слизи происходит очистка дыхательных путей. В норме слизь без проблем эвакуируется из дыхательной системы посредством мукоцилиарного транспорта (так называется перемещение с помощью колебаний ресничек, покрывающий эпителий). Слизь доставляется снизу вверх по дыхательным путям в глотку; мы её сглатываем, обычно не замечая этого.

При патологической ситуации происходит резкое увеличение вырабатываемой слизи (до 1500 миллилитров в сутки). Мокрота заполняет просвет трахеи и бронхов, мешая дыханию. Её эвакуация происходит с помощью кашля (мокроту приходится откашливать). Кашлевой рефлекс – это нормальная реакция организма на ощущение помехи в дыхательных путях.
Иногда пациенты жалуются на мокроту, но у них отсутствует кашель. Например, утром ощущается, что горло забито мокротой, — обычно так бывает при хронических воспалительных заболеваниях носа. Густая слизь стекает по задней стенке и скапливается во время сна.
Какой бывает мокрота
Цвет и консистенция мокроты довольно сильно варьируются в зависимости от патологического процесса. Поэтому описание мокроты входит комплекс обязательных диагностических мероприятий.
Мокрота может быть:
довольно вязкой, жемчужного цвета. Такой цвет означает, что мокрота состоит только из слизи. Причиной обильного выделения подобной мокроты обычно является воспаление слизистой оболочки дыхательных путей (например, бронхит). Такое воспаление может быть вызвано, в том числе, и аллергической реакцией, поэтому мокрота данного вида характерна для астмы. Такая же мокрота типична для курильщиков (в данном случае слизь выделяется в ответ на раздражение слизистой табачным дымом). При длительном и интенсивном курении мокрота может стать серого и даже почти черного цвета;
густой и липкой, желтого или желто-зеленоватого цвета. Подобный цвет указывает на присутствие гноя в мокроте. Примесь гноя характерна для бактериальной инфекции. Обычно заболевание дыхательных путей начинается с вирусной инфекции, которая поражает нос или горло (ОРВИ). Затем воспалительный процесс может спуститься – в трахею, бронхи и лёгкие. Движение воспаления вниз и присоединение бактериальной инфекции означает развитие заболевания (усугубление ситуации). Жёлто-зелёная мокрота типична для бактериального бронхита и пневмонии;
общий красноватый оттенок мокроты и прожилки красного цвета говорят о том, что в мокроте присутствует кровь. Попадание крови может быть вызвано тем, что от кашля где-то лопнул сосудик, но во многих случаях кровь в мокроте является признаком серьёзного заболевания (инфаркт лёгкого, онкологические процессы, туберкулёз). При обнаружении крови в мокроте следует незамедлительно обратиться к врачу;
ржавый или коричневый цвет мокроты указывают на присутствие продуктов распада крови. Это – также признак опасного заболевания. Так проявляются крупозная пневмония или туберкулёз.
Тревожными симптомами также являются пенистая мокрота, мокрота с явным неприятным запахом (сладковатым или зловонным).
Отклонение от обычного (беловато-жемчужного) цвета мокроты должно стать поводом для оперативного обращения к врачу.
Анализ мокроты

Цвет – только одна из характеристик; чтобы вывод о заболевании был точным, необходимо получить больше данных. Для этого проводится лабораторное исследование мокроты. Оно включает в себя не только клинический анализ (оценивается общее количество, цвет, запах, наличие патологических примесей), но и изучение мокроты под микроскопом (как в естественном виде, так и специально окрашенной). Микроскопическое исследование позволяет обнаружить волокнистые и кристаллические образования, клеточные элементы, грибы, бактерии и паразитов.
Но патогенные микроорганизмы не всегда удаётся обнаружить с помощью микроскопии. Для точной идентификации возбудителя проводятся другие виды исследований – бактериальный посев или ПЦР.
Сбор мокроты для анализа, как правило, проводится пациентом самостоятельно. Чтобы мокроту было проще собрать (чтобы она лучше отделялась), накануне стоит выпить побольше жидкости. Мокрота собирается до завтрака. Предварительно нужно как следует почистить зубы и прополоскать рот, чтобы в пробу не попали бактерии из полости рта. Сбор производится в контейнер для анализов, который продаётся в любой аптеке. Достаточно 5 миллилитров слизи. Если мокрота не отходит, можно сделать ингаляцию, используя дистиллированную воду с содой или солью.
При проведении бронхоскопии (эндоскопического исследования дыхательных путей) забор мокроты может быть проведён с помощью эндоскопа.
Как избавиться от мокроты
Густая мокрота мешает нормальному дыханию, изнуряя больного, поэтому понятно желание от неё избавиться. В то же время, не следует упускать из виду, что выделение мокроты – это ответ организма на проблему, и основные усилия необходимо направлять на её устранение (т.е. на лечение заболевания, вызвавшего мокроту).

Прежде всего, следует добиться лучшего отхождения мокроты. Для этого:
пейте больше жидкости. Если в организм будет поступать больше воды, мокрота станет более жидкой и будет лучше откашливаться. Не забывайте, что питьё должно быть тёплым (с температурой не ниже комнатной);
позаботьтесь об увлажнении воздуха. Если воздух в комнате сухой, пересыхает гортань. Мокроту сложнее откашливать, она становится более густой;
по назначению врача принимайте муколитики (препараты, разжижающие мокроту) и отхаркивающие средства. Хорошо помогают ингаляции. Но помните, что заниматься самолечением нельзя, особенно если речь идёт о применении медикаментов;
- применяйте постуральный дренаж и дренажную гимнастику. Суть постурального дренажа состоит в том, чтобы очаг воспаления в лёгких на какое-то время стал выше точки, в которой трахея разветвляется на главные бронхи. Тогда мокрота будет уходить из бронхов под воздействием силы тяжести. Когда же она достигнет точки разветвления, подключится кашлевой рефлекс (это место особенно чувствительно к раздражению). Существуют различные упражнения. Например, больной становится в постели на колени и сгибает туловище вперёд (6-8 раз подряд), потом минуту отдыхает и повторяет упражнение (до 6-ти раз). Другое упражнение состоит в том, чтобы лёжа в постели на боку максимально свесить верхнюю часть туловища – сначала на одну сторону кровати, потом на другую. Можно убрать подушку, подложить под ноги валик: задача – обеспечить небольшой наклон тела (30-45°) от диафрагмы к голове. Лежать в такой позиции следует 15 минут.
Источник