Тяжелое дыхание у ребенка при температуре и кашле
Изменения характера дыхания у детей сразу обращают на себя родительское внимание. Тревожный симптом может сопровождаться посторонними звуками или одышкой. Само тяжёлое дыхание у ребёнка болезнью не является, но оно указывает на начало изменений в дыхательных путях и может быть предвестником опасного для жизни состояния.
Тяжелое дыхание у ребенка может говорить о начале инфекционного заболевания или угрожающего жизни состояния
Особенности дыхания у детей
Организм ребёнка существенно отличается по строению и функционированию от взрослого. Дети дышат иначе, чем взрослые, и более подвержены развитию дыхательных нарушений. Этому есть объяснения:
- поверхностный тип дыхания и небольшой жизненный объём лёгких приводят к учащению вдохов и выдохов;
- более узкие и эластичные, по сравнению с взрослыми, бронхи, гортань и трахея. Чем уже просвет, тем легче он закупоривается слизью при воспалительных заболеваниях;
- слизистая, выстилающая дыхательные пути, склонна к отёчности и вырабатывает большое количество секрета. В результате, слизь быстро густеет и осложняет дыхание;
- высокая потребность в кислороде для обеспечения процессов обмена веществ и активного роста. Даже незначительная простуда может привести к дыхательной недостаточности;
- незрелость нервной системы, лёгких и всего организма в целом у недоношенных новорождённых провоцирует нарушения вдоха и выдоха;
- слабые межрёберные мышцы и недоразвитые альвеолы лёгких у здоровых детей до года объясняют их шумное дыхание.
В норме эти различия исчезают в процессе роста и развития ребёнка. К 10-12 годам его дыхательная система практически не отличается от дыхательной системы взрослого человека.
Причины и признаки
Изменение ритма, частоты, глубины вдохов или выдохов может говорить о начале заболевания или воздействии неблагоприятных факторов. Эта проблема требует внимания со стороны родителей, так как некоторые состояния опасны летальным исходом. Среди наиболее распространённых причин:
- Простудные заболевания – грипп, ОРВИ, их остаточные явления. Температура у детей повышается резко, сопровождаются насморком, покраснением горла, общей слабостью, потерей аппетита.
- Обострение хронического бронхита, трахеита или пневмонии. Этому сопутствует затяжной влажный кашель с трудно отделяемой мокротой, голос может огрубеть или временно пропасть.
- Корь, краснуха, скарлатина, дифтерия, эпидемический паротит. Изменение дыхания происходит не сразу, а постепенно. На первый план выходят другие типичные признаки – сыпь, лихорадка.
- Бронхиальная астма, аллергические реакции. Сопровождаются сухим, надсадным кашлем без выделения мокроты. Вдохи и выдохи ребёнку даются с трудом. Возможны пятна, пузырьковые высыпания на коже. В тяжёлых случаях появляется синюшность, бледность лица, нарастает одышка. Тяжелая аллергическая реакция может привести к отёку лёгких. Дыхание становится шумным, с хрипами и «бульканьем», появляется розовая пенистая мокрота, западают межрёберные мышцы. Состояние опасно для жизни и требует вызова скорой помощи.
- Истинный или ложный круп из-за сужения просвета гортани. Характеризуется громким «лающим» или свистящим кашлем, быстрым ухудшением состояния вплоть до потери сознания и остановки дыхания. Требует быстрого оказания врачебной помощи.
- Болезни сердечно-сосудистой системы, врождённые пороки сердца. Типичные изменения – синюшность носогубного треугольника, отклонение показателей давления и пульса от нормы. Как правило, тяжело дышать детям становится во сне.
- Инородное тело или жидкость в дыхательных путях. Ребёнок будет стараться откашляться, чтобы вытолкнуть предмет. Звук дыхания изменяется в зависимости от размера предмета, попавшего в гортань или трахею. Малыши при этом громко плачут и тянут руки ко рту.
- Излишняя эмоциональная возбудимость, перенесённый испуг или обида. На данный повод укажут предшествующие события. Если ребёнка отвлечь или занять, дыхание быстро приходит в норму.
- Чрезмерно сухой, жаркий воздух, пребывание на открытом солнце. Обычно проходит без кашля и других симптомов. Состояние быстро улучшается при изменении климата.
Кашель — наиболее распространённый симптом дыхательных нарушений
Определить тяжесть состояния ребёнка и поставить диагноз может только врач. Поэтому при любых проблемах с дыханием нужно показать ребёнка педиатру.
Что делать родителям?
Если вы заметили у ребёнка тяжелое дыхание или одышку, не стоит пугаться и впадать в панику. Сохраняйте спокойствие и выполните следующие шаги:
- Успокойте и постарайтесь отвлечь ребёнка от проблемы.
- Откройте окна широко, это обеспечит приток свежего воздуха.
- Усадите или уложите ребёнка так, чтобы ему было легче дышать.
- При аллергии или подозрении на неё – удалите из зоны видимости потенциальные аллергены: растения, бытовую химию, домашних животных.
- Увлажните воздух в помещении с помощью испарителя, мокрых полотенец. В критических случаях по типу крупа – дайте малышу подышать паром в тёплой ванной комнате.
- Измерьте ребёнку давление, пульс, частоту дыханий и температуру. Обратите внимание на цвет кожи и дополнительные симптомы. Зафиксируйте все показатели – они помогут врачу установить диагноз.
- При быстром ухудшении состояния, нарастании одышки, изменении цвета кожи и помутнении сознания – немедленно вызывайте скорую помощь.
- Будьте готовы оценить наличие дыхания и сердцебиения и оказать первую помощь ребенку.
Даже если приехавшей бригаде удалость быстро стабилизировать состояние маленького пациента, не отказывайтесь от госпитализации. Приступ может повториться в любое время.
При появлении тяжёлого дыхания у ребёнка родители не должны игнорировать проблему и ждать, пока приступ пройдет самостоятельно. Даже в критических состояниях медикам удаётся эффективно оказать помощь, если лечение начато вовремя.
Читайте далее: анафилактический шок у ребенка
Источник
Затрудненное дыхание у ребенка может быть вызвано различными факторами, часть из которых к тому же обусловлена особенностями детского организма. Самым ярким признаком подобных нарушений является одышка. При ее возникновении у родителей малыша начинается паника, и во многих случаях она обоснована, ведь у ребенка действительно могут быть серьезные проблемы с дыханием. Вот почему так важно знать причины такого состояния и уметь оказать малышу первую помощь.

Проблема затрудненного дыхания у младенцев – явление нередкое
Специфика дыхательной системы у новорожденных
Органы дыхания напрямую контактируют с внешней средой, поэтому риск заболеваний в этой области достаточно высок (в том числе и у взрослых). Что касается новорожденных, то вероятность патологии (от заложенности носа до остановки дыхания во сне) обуславливается спецификой дыхательной системы младенцев.
Схема регуляции дыхания ребенка выглядит следующим образом:
- Стенки кровеносных сосудов снабжены большим количеством рецепторов, реагирующих на изменение состава крови;
- Ими фиксируется повышение уровня углекислого газа и уменьшение количества кислорода;
- Далее поступает сигнал в продолговатый мозг;
- Происходит возбуждение дыхательного центра;
- Он подает сигнал к сокращению дыхательной мускулатуры;
- Происходит первый вдох, грудная клетка расширяется;
- Для выдоха отдельного сигнала не требуется (он происходит автоматически), грудная клетка возвращается в прежнее положение.
Если на каком-либо этапе происходит сбой указанной цепочки, нарушается дыхание в целом.
Как можно видеть из выше представленной схемы, регуляция дыхания осуществляется посредством головного мозга (то есть ЦНС) и рецепторами (то есть периферической нервной системой).
У маленьких детей дыхание происходит всегда автоматически, в то время как у старших ребят и взрослых данный процесс может ими сознательно контролироваться, то есть человек задерживает вдох или выдох по собственному желанию, выбирает между поверхностным и глубоким, медленным или учащенным дыханием. В последнем случае «штурвал» управления передается коре головного мозга, которая отдает команды дыхательному центру. Еще одна особенность, свойственная младенческому возрасту, – неумение дышать ртом и сморкаться (поэтому заложенность носа может стать серьезной причиной нарушения дыхания у крохи).
Важно! У новорожденных деток, в особенности у тех, которые появились на свет раньше срока, дыхательная функция во время сна нестабильна. Подобная специфика объясняется незрелостью центральной и периферической нервной системы и, соответственно, несовершенством выполнения ими своих задач. Нестабильность процесса дыхания приводит к различным его нарушениям во время сна (например, развитию апноэ у младенцев).
Если у крохи наблюдается плохое дыхание во время сна, рекомендуется посчитать количество вдохов и выдохов, которые он делает за одну минуту. Суть в том, что для каждой возрастной группы существуют определенные нормы дыхания:
- От рождения до полугода – 60 вдохов и выдохов;
- От полугода до 12 месяцев – 50 вдохов и выдохов;
- От года до 5 лет – 40;
- От 5 лет до 10 лет – 25;
- В период с 10-14 лет нормой является 20 вдохов и выдохов в минуту.
Если частота дыхания ребенка превышает указанные нормы, то малыш, скорее всего, страдает одышкой.
Важно! Если у ребенка наблюдается одышка, необходимо как можно скорее выяснить причину отклонения и начать адекватную терапию. В противном случае возможно ухудшение состояния здоровья.
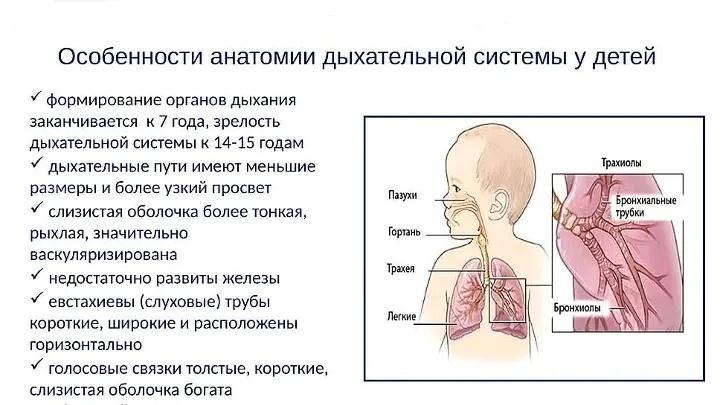
Дыхательная система у малышей
Симптомы тяжелого дыхания у ребенка
Довольно часто дети в младенческом возрасте страдают простудными заболеваниями, поскольку иммунитет крохи еще не приспособился к новым условиям и не может дать отпор внешним раздражителям. Кроме того, важнейшую защитную функцию играет микрофлора кишечника, которая также пока недостаточно сформирована.
При наличии инфекции верхних отделов дыхательной системы наблюдаются следующие симптомы:
- Насморк, который ведет к заложенности носа, и тем самым затрудняет дыхание (вследствие этого ребенку сложнее принимать пищу, сон становится прерывистым). Дети постарше начинают хватать ртом воздух, часто вздыхать, пытаясь восполнить недостаток кислорода;
- Снижение аппетита;
- Вялость;
- Плаксивость;
- Беспокойное поведение;
- Повышение температуры тела (иногда до 40 градусов);
- Кашель (чаще сухой). Находясь в положении лежа, грудничок начинает часто кашлять, хрипеть и буквально задыхаться.
На заметку. Подобные инфекции обычно не требуют специального лечения, основная терапия направлена на устранение симптомов заболевания. Простуда проходит самостоятельно через 3-7 дней.
Тяжелые вдох и выдох у ребенка, как следствие инфекционного поражения нижних отделов дыхательной системы, выражаются отдышкой. У маленьких детей в процесс включаются мышцы живота и шеи, межреберная мускулатура. Кроха раздувает ноздри, стараясь вдохнуть как можно больше воздуха. Заболевание сопровождается незначительным повышением температуры (бронхиты) или лихорадкой (характерно для пневмонии). Кашель постоянный, с выделением мокроты, не зависит от положения тела. В таких случаях обязательно требуется лечение.
Проблемы с дыханием могут возникать в виде аллергической реакции. Для таких состояний характерно отсутствие повышения температуры, наблюдаются выделения из носа, напоминающие водичку.
Затрудненное дыхание, как симптом бронхиальной астмы, характеризуется шумами: сипами, хрипами, свистом. Ребенок так громко дышит, что услышать можно даже на расстоянии. Данное состояние также сопровождается сухим и неинтенсивным покашливанием.
Дыхание, которое частично перекрывается находящимся в дыхательных путях инородным телом, может прерываться приступами мучительного кашля.
Необычное строение носовой перегородки, а также разрастание аденоидов характеризуются таким симптомом, как неполноценное носовое дыхание.

Симптомы затрудненного дыхания во сне
Возможные причины тяжелого дыхания
Состояние, при котором ребенку становится трудно дышать, чаще всего провоцируется различными внутренними патологиями, аллергией, вирусными и бактериальными инфекциями, повышенной физической нагрузкой, изменением состояния нервной системы.
Что касается новорожденных деток, то у них проблемы с дыханием нередко возникают во время кормления. Объясняется это обильным выделением носового секрета, которое свойственно младенческому возрасту. Жидкость забивает нос, что препятствует нормальному поступлению воздуха в легкие.
К затруднению дыхания у ребенка могут привести следующие причины:
- Бронхиальная астма;
- Муковисцидоз;
- Апноэ (остановка дыхания во сне);
- Попадание инородного тела в дыхательные пути;
- Необычное строение носовой перегородки;
- Разрастание аденоидов;
- Респираторный дистресс-синдром;
- Верхнечелюстной синусит;
- Анемия;
- Лишний вес, ожирение;
- Заболевания сердечно-сосудистой системы.
Во сне
Затрудненное дыхание во сне называют апноэ. Почти у 50% новорожденных детей наблюдается кратковременная остановка дыхания (до 20 секунд). Подобное состояние также характеризуется снижением мышечного тонуса, бледностью, замедлением сердцебиения, кроха может храпеть во сне. Апноэ чаще всего возникает у недоношенных малышей. Развитию патологии также способствуют следующие факторы:
- Перинатальная энцефалопатия;
- Сепсис;
- Судорожный синдром;
- Анатомические дефекты лица («заячья губа», «волчье небо», недоразвитая нижняя челюсть);
- Прием кормящей мамой определенных лекарств;
- Курение матери во время вынашивания будущего ребенка;
При кашле
Тяжелое дыхание у маленького ребенка и кашель могут быть следствиями простудного заболевания или бронхиальной астмы. При заражении верхних дыхательных путей ребенка обычно мучает сухой кашель, в то время как инфекции нижних отделов характеризуются кашлем с выделением мокроты. Бронхиальная астма сопровождается слабым сухим покашливанием.
При температуре
Тяжелое дыхание, которое сопровождается значительным или несущественным повышением температуры тела, может быть вызвано инфекционными заболеваниями верхних и нижних отделов дыхательной системы (бронхит, ангина, синусит, гайморит, пневмония и прочее).

Кашель у младенца
Другие возможные случаи
- Бронхиальная астма (грудничок хрипит, шумно дышит);
- Муковисцидоз;
- Попадание инородного тела в дыхательные пути (нередко дети во время игры умудряются засунуть себе в нос какой-либо маленький предмет, например, часть игрушки);
- Необычное строение носовой перегородки;
- Разрастание аденоидов;
- Респираторный дистресс-синдром, вызванный нарушением кровотока в легких (приводит к отеку органов дыхания). Данная проблема часто возникает у детей, мамы которых страдают патологиями сердечно-сосудистой системы, болеют сахарным диабетом;
- Верхнечелюстной синусит. Характерными признаками этого состояния являются гнусавость и выделение гнойного секрета из носа;
- Повышенная физическая активность, в результате которой снижается уровень гемоглобина в крови, а также уменьшается количество эритроцитов. Подобное состояние характерно для анемии (малокровия). Как следствие, у ребенка возникают одышка, упадок сил, бледнеют кожные покровы, появляются головные боли, нарушается сон, снижается аппетит;
- Лишний вес, ожирение. Дыхание чаще всего затрудняется во время физической нагрузки и после приема пищи;
- Заболевания сердечно-сосудистой системы.
Что делать родителям при тяжелом дыхании
Если маленький ребенок тяжело дышит во сне (апноэ), необходимо встряхнуть малыша, дунуть ему на лицо, чтобы активировать работу дыхательного центра. Если действия оказались бесполезны, необходимо приступить к реанимационным мероприятиям (искусственное дыхание и непрямой массаж сердца).
Если причиной того, что ребенок тяжело дышит, явилась заложенность носа, пазухи нужно прочищать ватными фитильками, смоченными растительным маслом (глубина введения – 1,5-2 см). При насморке носик закапывают специальными каплями, а также регулярно прочищают от соплей (для этого можно воспользоваться клизмочкой). Также рекомендуется чаще поить ребенка, поскольку потребление жидкости способствует освобождению носоглотки от слизи.

Прочищение носа у грудничка
Как предотвратить появление проблем
Если кроха страдает частыми и продолжительными апноэ, следует организовать совместный сон мамы и малыша. Это упростит наблюдение за состоянием дыхания и позволит немедленно оказать помощь.
Чтобы не допустить заложенность носа по причине простуды, следует избегать очагов распространения вирусной и бактериальной инфекций.
На заметку. Укреплению иммунитета малыша способствует грудное вскармливание.
Профилактикой простуды и образования корочек в носу ребенка служат регулярное проветривание помещения и увлажнение воздуха.
Поскольку одной из распространенных причин жесткого дыхания у грудничка является лишний вес, родителям нужно внимательно следить за правильностью кормления, соблюдать режим питания малыша, придерживаться здорового рациона, обеспечивать крохе возможность вести активный образ жизни.
Если карапуз страдает аллергией, необходимо свести к минимуму возможный контакт ребенка с аллергенами.
Важно! Если ребенок страдает серьезными патологиями, которые способны вызвать затрудненное дыхание, а также привести другим опасным состояниям, необходимо своевременно обратиться за медицинской помощью.
Тяжелое дыхание у ребенка может быть следствием различных состояний, как естественных, так и патологических. Важно знать, какие конкретные причины являются потенциальными провоцирующими факторами и, по возможности, осуществлять соответствующие профилактические мероприятия. Если есть сомнения или подозрения на серьезную патологию, лучше всего обратиться за консультацией к специалисту и начать лечить заболевание.
Видео
Источник
Анонимный вопрос · 6 ноября 2018
19,4 K
Врач-педиатр, диетолог. Работаю в клинике Doc+. Стаж по педиатрии с 2009 года…. · health.yandex.ru
Цитирую ответ О.Е. Комаровского на вопрос о жестком дыхании:
«Здоровые легкие и нормальные дыхательные пути создают в процессе вдоха и выдоха определенные дыхательные шумы. При этом в связи с анатомо-физиологическими особенностями выявляются определенные нюансы, отличающие эти шумы у взрослых и детей. Но общая тенденция такова: в норме хорошо слышен вдох и почти не слышен выдох, а по длительности выдох составляет ориентировочно треть вдоха. В этом нет ничего удивительного, ведь вдох — процесс активный, а выдох не требует никакого напряжения и происходит сам по себе, пассивно.
Воспалительные процессы, затрагивающие воздухоносные пути, особенно бронхи, практически всегда изменяют громкость выдоха — его слышно так же хорошо, как и вдох. Такое дыхание, при котором громкость вдоха и выдоха одинакова, называется жестким.
Таким образом, жесткое дыхание врач может услышать при воспалении слизистой оболочки бронхов (при бронхите), а также в ситуации, когда на поверхности бронхов имеется сухая слизь: эта слизь делает внутреннюю поверхность неровной, поэтому дыхательный шум возникает и при вдохе, и при выдохе. Если бы слизи было много, если бы она накапливалась в просвете бронхов, тогда врач обязательно услышала бы хрипы. Хрипов нет — слизи не много, «чувствует себя неплохо» — серьезное воспаление в бронхах крайне маловероятно. Скорее всего, и кашель, и жесткое дыхание — остаточные проявления перенесенной ОРВИ, обусловленные наличием засохшей слизи на поверхности бронхов. Это неопасно, это лечит время и свежий воздух. Гуляйте побольше, увлажняйте и проветривайте детскую комнату, не нервничайте и не выпрашивайте лекарств.»
Что говорит Комаровский о высокой температуре у ребенка без симптомов?
Микробиолог. Разбираюсь в вопросах биологии, физиологии человека, медицины…
Доктор Комаровский говорит, что температура тела ребенка повышается чаще всего из-за острой инфекции.
Инфекция может быть бактериальной и вирусной природы.
Инфекция бактериальной природы всегда сопровождается другими симптомами, поэтому этот вариант мы отметаем.
Вирусная инфекция чаще всего вызвается так называемыми энтеровирусами. В этом случае, другие симптомы могут не появится вообще или появится позже. Ребенка следует чаще поить теплыми жидкостями, не заставлять есть, чаще проветривать помещение и делать в нем влажную уборку, включать увлажнитель.
Если через 3 дня температуры улучшений не видно, то следует вызвать врача на дом. Также прояснить природу заболевания могут анализы: общий анализ крови и общий анализ мочи.
при вдохе слышаться бульканье. От чего это происходит?
Врач-педиатр. Закончила Российский национальный исследовательский медицинский… · health.yandex.ru
Если при вдохе слышится «бульканье» — это может быть связано с вязкой мокротой, которая находится в бронхах и плохо откашливается, из-за сужения бронхов, например, при бронхите. Также, свистящее дыхание может быть при инородном теле в бронхах, при отеке гортани, при спазмах мышц в области гортани, при бронхиальной астме или аллергическом заболевании.
Обязательно рекомендуется обратиться к врачу на очный прием для проведения аускультации легких, при необходимости назначается рентген грудной клетки, сдается общий анализ крови с лейкоцитарной формулой, СОЭ. После чего, принимается решение о лекарственной терапии.
Прочитать ещё 1 ответ
Скажите, когда становится легче с грудным ребенком?
Хозяйка не большого домашнего зоопарка))) Имею несколько высших образований…
Мое мнение такое, если честно я всегда слышала от родственников такие слова: «Будет легче, когда 3 месяца будет», вот 3 месяца наступило легче не стало, после были слова в 6 месяцев, в 9, в год, но легче не становится))) с грудным ребенком проще уже тогда, когда он отлучается от груди, начинает есть самостоятельно, ходить. Именно не в год, а к примеру в года 3 уже легче, ребенок уже взрослый, можно сказать, уже легче понять его истерики, капризы, то что он хочет, он может говорить, писает на горшок, кушает сам и ходит в сад.)
Прочитать ещё 5 ответов
Правда ли, что СИПАП аппарат, который лечит апноэ сна, помогает при пневмонии и дыхательной недостаточности, вызванной коронавирусом?
Президент Российского общества сомнологов, засл. врач РФ, д.м.н., профессор… · buzunov.ru
СИПАП-терапия не предназначена собственно для лечения пневмонии, обусловленной коронавирусной инфекцией. Однако СИПАП-терапия позволяет снизить риск развития острой дыхательной недостаточности, вызванной осложнениями коронавирусной инфекции.
СИПАП-терапия – это метод создания постоянного положительного давления в дыхательных путях, который применяется для лечения синдрома обструктивного апноэ сна (СОАС). При это используется специальный компрессор, который через трубку и носовую (или носоротовую маску) создает в дыхательных путях постоянное положительное давление, которое не дает им спадаться во время сна.
Есть еще методика БИПАП-терапии. Это метод создания двууровневого положительного давления в дыхательных путях. На вдохе аппарат создает более высокое давление, а выдохе – его уменьшает. Тем самым достигается не только открытие дыхательных путей, но еще и вспомогательная вентиляция легких. Это метод применятся для лечения СОАС в сочетании с хронической дыхательной недостаточностью (например, при Пиквикском синдроме).
Имеется опубликованная статья китайских авторов, в которой говориться, что применение БИПАП или СИПАП систем позволяет в ряде случаев избежать необходимости интубации и искусственной вентиляции легких у пациентов с легочными осложнениями, обусловленными COVID-19 [Wang D et al.. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus-infected pneumonia in Wuhan, China. JAMA, 2020, https://doi.org/10.1001/jama.2020.1585].
Во временных методических рекомендациях Минздрава РФ по профилактике, диагностике и лечению новой коронавирусной инфекции 2019-nCoV указывается: «При отсутствии показаний в немедленной интубации для инициации респираторной поддержки целесообразно использовать неинвазивную вентиляцию легких (НВЛ) через ротоносовую маску по общепринятым правилам с тщательным отслеживанием уровня РаО2 или значения SpО2. НВЛ позволяет избежать развития многих механических осложнений, в то же время обеспечивая эффективное восстановление газообмена и разгрузку дыхательной мускулатуры у больных с острой дыхательной недостаточностью. Рекомендовано рассмотреть возможность использования НВЛ вместо ИВЛ у пациентов с сохраненным сознанием, способности кооперации с врачом и стабильной гемодинамике».
Некоторые западные коллеги высказывают частное мнение, что в случае коллапса медицинской системы из-за огромного количества пациентов и отсутствия систем для искусственной вентиляции легких, следует предусмотреть активное применение СИПАП и БИПАП при угрозе острой дыхательной недостаточности. Это позволит у некоторых пациентов облегчить состояние и даже предотвратить неблагоприятный исход.
Следует коснуться еще одного важного аспекта проблемы. Уже доказано, что частота развития острой дыхательной недостаточности и необходимости искусственной вентиляции легких (ИВЛ) резко возрастает у пациентов с ожирением. Почему? У пациентов с ожирением 3 степени (ИМТ >40) частота СОАС составляет около 70%, а частота Пиквикского синдрома (синдрома ожирения-гиповентиляции — СОГ) – 15%.
При СОАС может отмечаться до 500 эпизодов апноэ за 8 часов сна, сопровождающихся резкими падениями насыщения крови кислородом. При СОГ отмечаются не только частые апноэ, но еще и резкое падение среднего насыщения крови кислородом (сатурации) из-за снижения экскурсии легких, сдавленных жиром. Средняя сатурация может падать ниже 80%, что само по себе уже является практически реанимационной ситуацией.
Таким образом, дыхательная система работает с очевидной перегрузкой. Достаточно выключения какой-то части легких из газообмена на фоне гриппа, бронхита и пневмонии, чтобы спровоцировать быстрое развитие острой дыхательной недостаточности (ОДН) во время ночного сна. Далее происходит каскадный процесс с развитием сердечно-легочной и полиорганной недостаточности буквально за несколько часов. В этой ситуации даже ИВЛ оказывается уже не эффективной.
И до эпидемии COVID-19 пациенты с СОГ имели высокую смертность (15-25 в год) из-за обычного гриппа или пневмонии. Так как коронавирусная инфекция вызывает распространенное поражение легких, у пациентов с СОГ риск умереть при этом резко возрастает.
Доказано, что применение СИПАП и БИПАП существенно снижает частоту развития ОДН и смертность у пациентов с СОГ. Важно только понимать, что эти методы надо применять еще до заражения COVID-19 и до появления признаков ОДН. Это увеличивает компенсаторные возможности организма, улучшает сатурацию и позволяет переносить грипп или пневмонию без катастрофических последствий. Если же пациента с СОГ заблаговременно не проводить СИПАП или БИПАП-терапию, то у него резко возрастает риск развития легочно-сердечной и полиорганной недостаточности при коронавирусной пневмонии. При этом и ИВЛ зачастую оказывается уже не эффективной.
С учетом приведенной выше информации можно сделать несколько выводов:
- У пациентов с ожирением 2-3 ст. имеется высокая вероятность расстройств дыхания во сне: синдрома обструктивного апноэ сна и синдрома ожирения-гиповентиляции.
- У пациентов с ожирением 2-3 ст. целесообразно провести диагностику на предмет выявления расстройств дыхания во сне (полисомнография, компьютерная сомнография, респираторный мониторинг). Это особенно актуально в период эпидемии COVID-19.
- У пациентов с выявленным СОАС и СОГ необходимо инициировать СИПАП или БИПАП-терапиию.
- В случае поступления в стационар по поводу коронавирусной инфекции у пациента необходимо продолжать СИПАП или БИПАП-терапию. Это особенно необходимо у пациентов с СОГ.
- Вероятно всем пациентам с морбидным ожирением (ИМТ >40), которые поступают в стационар с пневмонией, целесообразно инициировать СИПАП или БИПАП-терапию, даже если до этого диагноз нарушений дыхания во сне не был подтвержден и у пациента еще нет признаков дыхательной недостаточности. Эти пациенты находятся в группе очень высокого риска по развитию ОДН, если у них не проводить заблаговременно СИПАП или БИПАП-терапию.
Дополнительную информацию можно получить в книгах:
«Как лечить храп и синдром обструктивного апноэ сна» — можно скачать по этой ссылке.
«Долгосрочная СИПАП/БИПАП-терапия в домашних условиях. Рекомендации для пациентов» — можно скачать по этой ссылке.
Для профессионалов может представлять интерес книга «Неинвазивная респираторная поддержка при расстройствах дыхания во сне». Ее можно прибрести на сайте Литрес.ру
Консультацию по диагностике и лечению расстройств дыхания во сне можно получить в нашем центре медицины сна www.sleepnet.ru.
Прочитать ещё 1 ответ
Почему ребенок часто икает?
Микробиолог. Разбираюсь в вопросах биологии, физиологии человека, медицины…
Из-за переедания стенки желудка растягиваются и могут задевать стенки диафрагмы, а она, в свою очередь, начинает сокращаться, что и вызывает икоту. Неправильное прикладывание к груди, из-за чего ребенок заглатывает воздух при кормлении, также может привести к икоте.
Источник


