Жжет в легких при кашле
Так как возможные причины жжения при кашле не всегда бывают безобидными, необходимо знать их и уметь вовремя распознать. Это поможет избежать нежелательных осложнений и ускорить процесс выздоровления.
Причины появления жжения при кашле
Ощущение жжения в груди при кашле возникает по нескольким причинам. Не всегда это связано с патологией дыхательной системы. К основным причинам относят:
Жжение при кашле может вызвать ХОБЛ
- респираторные инфекции дыхательных путей;
- ХОБЛ;
- бронхиальную астму;
- чрезмерно сухой или пыльный воздух;
- табакокурение;
- приём некоторых лекарственных средств («сердечные» препараты — ингибиторы АПФ);
- застой крови в лёгких из-за сердечной недостаточности;
- патологии органов ЖКТ;
- заболевания молочной железы у женщин;
- травмы грудной клетки;
- патологии позвоночного столба.
При отсутствии заболевания дыхательной системы в острой фазе и появлении жжения в груди при кашле необходимо обратиться к врачу-терапевту. Иногда это становится симптомом серьёзных патологий, которые при отсутствии лечения угрожают жизни пациента.
Локализация боли в области груди
Жжение в грудной клетке при кашле может ощущаться в различных её частях. Это зависит от характера патологии, из-за которой возникает симптом.
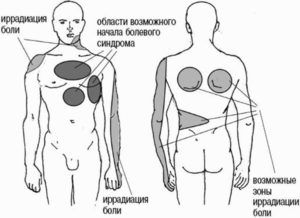 Если болезненность локализована в верхних отделах дыхательной системы, это говорит о высокой степени загрязнённости или сухости воздуха. Слизистая оболочка высыхает и раздражается от воздействия пыли, отсюда возникает кашель. Из-за недостатка влаги возникают надрывы, которые создают болезненность.
Если болезненность локализована в верхних отделах дыхательной системы, это говорит о высокой степени загрязнённости или сухости воздуха. Слизистая оболочка высыхает и раздражается от воздействия пыли, отсюда возникает кашель. Из-за недостатка влаги возникают надрывы, которые создают болезненность.
При наличии воспалительного процесса в бронхах (бронхит) или лёгких (пневмония) жжение в грудной клетке при кашле ощущается ниже, на уровне грудины, правее или левее её. Локализация болей зависит от стороны поражения. Часто такой кашель со жжением сопровождается отделением густой мокроты с прожилками крови. Они появляются из-за разрыва мелких сосудов.
Жжение в грудной клетке при кашле на уровне диафрагмы или под ней говорит о патологии ЖКТ. Если болезнь затрагивает желудок, неприятные ощущения возникают с левой стороны. Так проявляет себя гастрит, обострение язвенной болезни. При патологии печени или желчного пузыря боль при кашле локализуется справа. Это объясняется расположением этих органов в теле человека.

Если боль во время кашля локализуется чётко за грудиной, то это признак стенокардии
Если боль во время кашля локализуется чётко за грудиной, это симптом патологии сердечно-сосудистой системы. Так проявляет себя стенокардия («грудная жаба») и лёгочная гипертензия. Состояния крайне опасны для пациента, поэтому требуют немедленного врачебного вмешательства. При появлении жжения в грудной клетке при кашле за грудиной, сопровождающегося отделением мокроты с примесью крови, необходимо доставить пациента в стационар для обследования.
Появление болезненности в области рёбер при кашле говорит о возникновении невралгии. Это состояние обусловлено вовлечением нерва в воспалительный процесс или его защемлением. У таких пациентов боль возникает также при смехе, плаче и при дыхании «полной грудью», то есть глубоком вдохе и выдохе. Это состояние лечит невролог, к которому следует обратиться для облегчения состояния.
Боль в области молочных желез во время кашля говорит о её возможном воспалении. Мастит чаще появляется у молодых мам, которые кормят ребёнка грудью. Это заболевание также характеризуется наличием очагов уплотнения в тканях железы. При наличии этих симптомов необходимо показаться врачу-гинекологу.
Опасность патологического состояния
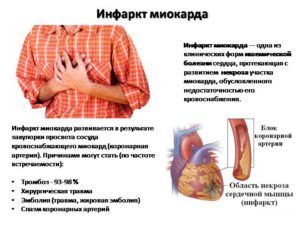
Инфаркт миокарда может возникнуть при отсутствии лечения боли при кашле
Риск возникновения осложнений зависит от правильной тактики лечения и от своевременности обращения. Неотложными состояниями считаются приступы гипертонической болезни. На начальной стадии она характеризуется неприятными ощущениями за грудиной, которые часто сопровождаются кашлем. При отсутствии своевременного лечения возникает инфаркт миокарда. Его также сопровождает жжение в грудной клетке при кашле, но более выраженное, чем при стенокардии.
Гипертоническая болезнь сердца представляет смертельную опасность для пациента. Поэтому при обнаружении симптомов этого заболевания следует немедленно обратиться за медицинской помощью.
Болезни ЖКТ, которые также нередко сопровождаются болями при кашле, из-за отсутствия адекватного лечения способны переходить в осложнённые состояния. Длительно существующая язва склонна к перфорации и прободению, что относится к состояниям, угрожающим жизни пациента.
Методы диагностики
При появлении болей во время кашля пациент обращается к врачу-терапевту. Он проводит осмотр и использует для диагностики физикальные методы обследования: пальпацию, перкуссию и аускультацию. При наличии подозрений на патологии одной из систем органов назначаются дополнительные исследования: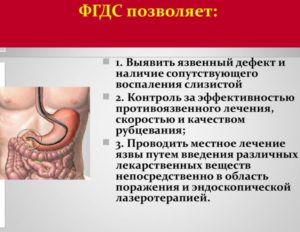
- общий анализ крови (для определения наличия воспалительного процесса инфекционной этиологии);
- рентген лёгких (при подозрении на патологии дыхательных путей или травмы);
- анализ мокроты (для выявления возбудителя инфекции дыхательных путей);
- ФГДС (при наличии подозрений на патологии желудка или кишечника);
- ЭКГ (при появлении симптомов поражения сердца и сосудов).
Если жжение при кашле беспокоит ребёнка, следует незамедлительно обратиться к педиатру. При отсутствии болей в загрудинном пространстве и фебрильной лихорадки у взрослого состояние не относится к острым, и терапевт посещается пациентом в плановом порядке по очереди.
Если в ближайшее время перед появлением болезненности наблюдались травмы или падения, необходимо посетить врача-травматолога. Он проведёт рентгенографическое исследование на наличие повреждения рёбер и лёгких. Если травм не было, но произошло переохлаждение, стоит обратиться к неврологу для установления межрёберной невралгии.

Препараты для лечения
При возникновении надрывного кашля с болями часто назначаются препараты, снижающие чувствительность рецепторов бронхов к внешним раздражителям. Противокашлевые лекарства не лечат причину состояния, но значительно облегчают жизнь пациента.
 Дальнейшая терапия зависит от причины появления кашля и болей. При наличии стенокардии для купирования приступов назначаются препараты нитроглицерина. Это помогает облегчить состояние, но не избавляет от причины болей. Поэтому необходимо пройти полное обследование у кардиолога для назначения грамотной этиотропной терапии.
Дальнейшая терапия зависит от причины появления кашля и болей. При наличии стенокардии для купирования приступов назначаются препараты нитроглицерина. Это помогает облегчить состояние, но не избавляет от причины болей. Поэтому необходимо пройти полное обследование у кардиолога для назначения грамотной этиотропной терапии.
Межрёберная невралгия лечится местными нестероидными противовоспалительными средствами (НПВС). Они выпускаются в виде мазей и гелей для удобства применения.
Заболевания молочной железы лечатся гормональными препаратами, которые назначает гинеколог.
Кашель при ОРВИ, ОРЗ, пневмонии, бронхите и других заболеваниях дыхательной системы лечится в зависимости от состояния пациента. При серьёзных бактериальных инфекциях целесообразно использование антибиотиков. Вирусные поражения лечатся специальными препаратами, действие которых направлено на возбудителя.
Меры профилактики
Для предотвращения возникновения жжения при кашле необходимо соблюдать несколько правил:
- отказаться от курения;
- следить за чистотой и влажностью воздуха в помещении;
- принимать витаминные комплексы в сезон простуды (весна-осень);
- правильно питаться;
- следить за ИМТ;
- вести активный образ жизни (пешие прогулки и комплекс упражнений по утрам).
При соблюдении профилактических мер, патологии, сопровождающиеся болью во время кашля, будут обходить стороной довольно долгое время.
Видео по теме: 3 теста при боли в груди
Источник
Нарушение деятельности защитно-компенсаторных механизмов, ограничение их функциональных возможностей выражается общими и местными явлениями в патогенезе болезни. Причинно-следственные отношения между клиническими формами определяют ведущие патогенетические факторы патологии.
Так сухой кашель и жжение в грудной клетке часто связывают с воспалительным процессом в бронхолегочном аппарате, респираторными инфекциями, гастроэзофагеальной рефлюксной болезнью. Гетерогенность причин требует индивидуального построения терапевтической схемы для каждого конкретного случая.
Почему жжет в груди?
Физиологическая роль кашля заключается в восстановлении дренажа органов внешнего дыхания с помощью перистальтики мелких бронхов и активности реснитчатого эпителия. В норме кашлевой рефлекс – это защитная реакция от внедрения посторонних субъектов и штаммов, при патологии – нарушает субъективное состояние пациента, изменяет качество жизни.
На практике чаще всего кашель интерпретируют, как симптом ОРИ. Однако, проходимость дыхательных путей могут нарушать неблагоприятные экологические условия и вредные привычки, некоторые препараты, контакт с аллергеном, заболевания сердца и сосудов, пищеварительной системы.
Ощущение, когда при кашле горит грудная клетка, указывает на воспаление органов бронхолегочной системы, и может быть признаком таких патологий как:
- Бронхит. Начальная стадия проявляется сухим или влажным кашлем, общим недомоганием, слабостью, изменением субфебрилитета (до 38⁰С). Спастические выдохи носят рецидивирующий приступообразный характер, и сопровождаются чувством жжения за грудиной, головной болью, першением в горле. При ранней диагностике и адекватном лечении курс восстановления займет 10-14 дней, однако кашель может сохраняться до месяца.
- Плеврит. Стенки грудной полости и легкие выстилает серозная оболочка – плевра. На фоне неблагоприятных факторов (осложнений после туберкулеза, пневмонии, панкреатита, поражения вирусами, бактериями, грибками) она воспаляется, возникает боль в груди, усиливающаяся во время рефлекторных актов, после физической нагрузки. Общее состояние пациента нарушает боль в суставах, высокая температура, быстрая утомляемость. По мере прогрессирования болезни между листками плевры собирается жидкость, на фоне чего интенсивность и частота кашлевых атак возрастает, появляется одышка, дыхательная недостаточность, цианоз лицевого скелета, нижних и верхних конечностей.
- Перикардит. Воспалительный процесс серозной оболочки сердца сопровождается жжением, тупой и давящей болью в грудной клетке, иррадиирующей в левую лопатку, шею, оба плеча. Характер боли определяет степень и стадия поражения: она может быть умеренной или мучительной, появляться после кашлевого акта или присутствовать постоянно.
- Желудочно-пищеводный рефлюкс. Заброс в пищевод желудочного содержимого отзывается изжогой, кислой отрыжкой, вздутием живота, тошнотой. Классическими симптомами является кашель и загрудинная боль в левой стороне, которая распространяется в область шеи, нижней челюсти.
- Пневмония, туберкулез, коклюш. Клиническим признаком данных патологий является надсадный кашель, частые приступы которого инициируют боль и жжение в груди. Расположение жгучих ощущений зависит от того, какое легкое повреждено.
- ОРВИ. Кроме кашля и жжения в ретростернальном пространстве симптомами инфекций выступает боль в горле при глотании, снижение работоспособности, насморк, заложенность носа, чихание, температура тела.
Важно! Злокачественные образования на легких изменяют качество дыхания, становятся причиной изнуряющего кашля, колющей и режущей боли в груди. При разрастании опухолей на позвоночник жгучие ощущения за грудиной усиливаются.
Существует дополнительный ряд факторов, почему при кашле жжет в грудной клетке. К пусковым механизмам относят травматическое поражение ребер или грудной клетки, когда малейшее напряжение или резкое движение отзывается болью.
С наличием боли и ощущением жжения в ретростернальном пространстве протекает пневмоторакс (скопление воздуха в заплевральной полости), почечная колика, остеохондроз, межреберная невралгия.
Симптомы и лечения жжения в грудной клетке при кашле
Чтобы устранить основную причину рефлекторных актов, следствием которых выступают неприятные ощущения за грудиной, потребуется врачебное участие. При подозрении на инфекцию в дыхательных путях необходима консультация терапевта или отоларинголога. Лечение торакалгии (сдавливания межреберных нервов) в компетенции невропатолога, а травм грудной клетки – хирурга.
Ранняя диагностика и грамотный подход дают положительной прогноз при разных патологических формах, за исключением онкологии. При своевременном определении раковых клеток шанс на выздоровление увеличивается на 80%. Основная схема терапии базируется на хирургическом вмешательстве.
При прогрессирующей болезни проводят радиотерапию и химиотерапию. Неизлечимым больным оказывают паллиативную помощь для уменьшения выраженности симптоматики, продления жизни.
Любые назначения должен проводить специалист с учетом физиологических особенностей и анамнеза пациента, патогенеза болезни. При вирусной или бактериальной этиологии ОРВИ основу этиотропной схемы составляют антибиотики или противовирусные препараты. Назначение лекарств должно быть комплексным.
Для справки! При выборе антибактериального средства ориентируются на показатели бактериологического посева питательной среды для определения чувствительности патогенной флоры. Эмпирическим путем назначают антибиотики широкого спектра действия: пенициллины и цефалоспорины 1-3 поколения.
Интенсивность и частоту сухого непродуктивного кашля снимают противокашлевыми медикаментами. Предпочтение отдают препаратам периферического действия (например «Синекод», «Стоптуссин», «Либексин Муко»), они не нарушают функций дыхания, не вызывают привыкания.
Для лечения продуктивного кашля используют отхаркивающие, бронхолитические и муколитические препараты. Они снижают вязкость и эластичность бронхиального секрета, ускоряют процесс его эвакуации из нижних дыхательных отделов к верхним с последующим выходом во внешнюю среду.
Антигистаминные препараты помогают уменьшить количество высвобождения биогенного амина, появление которого отзывается общими симптомами аллергии: кашлем, отеком Квинке, слезотечением, чиханием, покраснением и зудом кожных покровов. Обладая комплексным действием (антиспастическим, антисеротониновым, анальгезирующим и противовоспалительным) они профилактируют развитие бронхоспазма, снижают восприимчивость в отношении медиатора аллергических реакций.
К патогенетическому направлению относят применение противовоспалительных препаратов. Их фармакологическое действие заключается в уменьшении гиперсекреции слизи и восстановлении ее физиологических характеристик, устранении отечности, обструкции бронхов, повышении цилиарной активности.
Нюанс! В терапии инфекционно-воспалительных заболеваний дыхательных путей успешно применяются физиотерапевтические процедуры: УВЧ, электрофорез, массаж.
Для повышения эффективности лечебных мероприятий проводят ингаляции лекарственными препаратами или парами фито отваров (мать-и-мачехи, термопсиса, подорожника, ромашки, чабреца, корня алтея). Общее состояние пациента улучшают рецепты народной медицины (теплое молоко с медом, свекольный сок, яблоко с луком, редька с медом, жженый сахар).
При лечении воспаления мышечной ткани применяют консервативный подход в комплексе с физиотерапией (лечебным массажем, иглоукалыванием). При затяжной и тяжелой форме показано хирургическое вмешательство. Отсутствие адекватной медицинской помощи повышает риск хронизации патологии, что опасно полной атрофией мышц.
Устранение сухого перикардита проводят антигипоксантами (улучшают обменные процессы в миокарде) в комплексе с анальгетиками (для снижения болевого синдрома), противовоспалительными и калий содержащими препаратами. При быстром и чрезмерном накоплении экссудата назначают пункцию, а констриктивная патологическая форма требует операции на перикардите.
Терапия межреберной невралгии проходит в два этапа: симптоматическое лечение и этиотропное. Мышечные спазмы и боль снимают миорелаксантами, нестероидными противовоспалительными препаратами. В дополнение к основному лечению рекомендованы курсы лечебного массажа, мануальной терапии, занятия лечебной физкультуры.
Факт! Поврежденные нервные структуры хорошо восстанавливают витамины группы В.
В лечении кашля важно уделить внимание здоровому сбалансированному питанию, умеренной физической нагрузке. Целесообразно отказаться от вредных привычек, увеличить суточную норму потребляемой жидкости, создать благоприятный микроклимат в помещении (поддерживать оптимальную температуру воздуха, влажность, стерильность).
Заключение
В основе устранения жжения в грудной клетке при кашле заложено определение механизма развития и поддержания патологического процесса, что в компетенции отоларинголога или другого узкопрофильного специалиста. Лечение основного заболевания необходимо совмещать с паллиативным подходом: анальгезирующими, противокашлевыми (при сухом кашле), отхаркивающими и муколитическими препаратами (при продуктивном кашле с трудноотделяемой мокротой).
Источник
Если у человека болят лёгкие при кашле, это очень настораживающий признак, который никогда не значит ничего хорошего. С ним нужно прежде всего обратиться к врачу, если это уже не было сделано. Если же врач уже есть и болезнь уже лечится, а боль появилась в процессе, тем более нужно вызвать его на дом или отправиться в поликлинику, чтобы скорректировать план и, возможно, назначить новые препараты.
Интересно, впрочем, что сами по себе лёгкие не могут болеть даже при самом сильном кашле. Лёгочная ткань устроена так, что в ней нет нервных окончаний – зато они есть в плевре, которая их окружает, в мышцах грудной клетки, даже в костях. Болевые сигналы чаще всего посылают именно они. И причины могут быть самые разные.
Бронхит
Пожалуй, одна из самых распространённых причин, по которым возникает боль в лёгких при кашле. Воспаление захватывает бронхиальное древо и может либо наступать после контакта с инфекцией, либо развиваться в результате долгих респираторных заболеваний и неправильного их лечения. При этом существует целых две формы.
Острая форма бронхита – реакция на контакт с инфекцией. Больной подышал воздухом, которым до него дышали люди с бронхитом, ему занесли заразу во время операции на лёгких, он пользовался чьим-то полотенцем или пил из чужой кружки. Параллельно у него случился спад иммунитета – и результат не заставил себя ждать – появляется острый бронхит. Для него характерны следующие симптомы:
- Боль. Слабая, ноющая, локализуется сзади, со спины. Усиливается при кашле.
- Кашель. Сначала сухой, неприятный, но не вызывающий особенного дискомфорта. Потом – мокрый, с зелёной или желтоватой мокротой, иногда даже с кровью.
- Температура. Обычно высоко не поднимается, держится на субфебрильных значениях, но постоянно. От неё больной страдает из-за озноба и слабости.
- Общее подавленное состояние. Головные боли, сонливость, трудности с работой.
Острая форма держится около двух недель, а потом постепенно угасает, не оставляя особенных следов. Однако у больного снижается иммунитет и в лёгких продолжают протекать воспалительные процессы. Постепенно они могут привести к развитию бронхиальной астмы или хронической формы.
При этом, что интересно, хроническая форма развивается не всегда после острого бронхита. Иногда её вызывает снижение местного иммунитета в лёгких и вялое воспаление, вызванное какими-нибудь патогенными микроорганизмами. Повышают шансы снижение иммунитета курение (практически все лёгочные болезни чаще встречают у курильщиков), работа на вредных предприятиях, работа с химическими веществами, проблемная экология в регионе проживания. Начинается хронический бронхит исподволь, симптомы имеет неприятные:
- Одышка. Её наличие делает бронхит похожим на ХОБЛ – хроническую обструктивную болезнь лёгких. Больной сначала страдает от одышки, когда пытается заниматься физической активностью, хотя бы в формате пробежки за автобусом, а потом и в состоянии покоя, когда встаёт с постели, одевается, идёт по улице. Одышка – один из классических симптомов.
- Кашель. Мокрый, но не слишком беспокоящий. Для курильщиков, которые привыкли к утренним приступам, часто проходит незамеченным. Мокрота либо прозрачная, либо белёсая. Если запустить болезнь, в ней может появиться кровь.
- Общее подавленное состояние. Слабость, вялость. У больного становится хуже аппетит, ему тяжело долго на чем-то сосредоточиться, возможны депрессивные состояния и приступы головной боли. Это связано с недостатком кислорода.
- Боли. Появляются обычно при кашле. Слабые, ноющие, потом режущие.
Если запустить хронический бронхит, постепенно станут заметны проблемы с сердечно-сосудистой системой. При приступах кашля сердце будет начинать биться быстрее, будет появляться боль в левой части груди, больному будет тяжелее дышать. Возможно развитие порока сердца как ответной реакции на постоянный недостаток кислорода.
При хроническом бронхите температуры нет – разве что может подниматься субфебрильная, которую больные обычно совершенно не отслеживают.
Лечение бронхита подразумевает целый комплекс процедур и медикаментов:
- Антибиотики. Их применение не всегда оправдано, но если у бронхита бактериальная природа, врач может их прописать.
- Противовоспалительные. Используются всегда, уменьшают отёк и скорость прогресса заболевания. Улучшают общее состояние в целом.
- Муколитики. Положительно сказываются на консистенции мокроты – она становится более жидкой и, соответственно, её легче отхаркивать.
- Физиотерапия. Как правило, это ингаляции с разнообразными смягчающими и уменьшающими воспаление составами. Проводят их обычно с помощью небулайзера, с осторожностью, не реже четырёх раз в день.
Добавляется схема лечения щадящим режимом нагрузок – никакого спорта, никакой особенной физической активности, кроме неспешных прогулок по парку – правильным питанием, нормализацией режима сна, отказом от вредных привычек. Также больным рекомендуют пить травяные сборы из мяты, мелиссы, бузины, мать-и-мачехи. Обычно их пьют вместо чая.
Пневмония
Пневмония, она же воспаление лёгких, чем-то сродни бронхиту, но охватывает заметно большую площадь – не только слизистые оболочки, но и сами бронхи. Заболевание это раньше считалось однозначно смертельным, сейчас его лечат, но если запустить процесс, это может уже и не помочь. Пневмонией можно заразиться, часто болеют ею люди, которые из-за другой болезни вынуждены не вставать с постели, поскольку у них застаивается в лёгких кровь. Существуют атипичные пневмонии, которые развиваются иначе, чем классическая форма, а есть пневмонии больничные, которые появляются на фоне других заболеваний.
Симптоматика у классической формы пневмонии такая, что её тяжело не заметить:
- Температура. Резкий скачок температуры – с нормальных значений до тридцати восьми и выше. Переживается больными обычно с большим трудом, сопровождается ознобом, лихорадкой, потливостью, слабостью.
- Кашель. Появляется вместе с температурой, обычно быстро переходить в мокрую форму. Сначала мокрота прозрачная, но всего за пару дней может стать зелёной, жёлтой или даже кровавой.
- Боли. Острая боль в лёгких наблюдается именно при пневмонии – сильная, выматывающая, сопровождающая все приступы кашля. Часто локализуется в левой стороне груди, заставляет больного принимать характерную позу – сидит, согнувшись, держась рукой за грудь, пытается откашляться.
- Стандартные симптомы воспаления. Сюда входят слабость, вялость, ломота в мышцах и костях. Сонливость, притом что спать человек обычно не может – его будят приступы кашля.
Если симптомы пневмонии обнаружились у ребёнка, можно не записываться к педиатру и даже не ждать вызванного на дом врача – сразу звонить в «скорую» с описанием симптомов. Чем младше ребёнок, тем выше вероятность, что промедление будет стоить ему жизни.
Лечат пневмонию обычно в стационаре, поскольку так проще контролировать состояние пациента. Применяют:
- Антибиотики. Они уничтожают возбудитель, но назначают их обычно с большой осторожностью, поскольку побочных эффектов у них много, а если неправильно их подобрать, патогенные микроорганизмы от них совершенно не пострадают.
- Противовоспалительные. Облегчают течение болезни, замедляют развитие.
- Муколитики. Помогают больному откашлять мокроту.
- Обезболивающие и жаропонижающие. Снимают симптомы, облегчают состояние.
Сюда же – прогревания, если болезнь не перешла в гнойную форму, и очень активные ингаляции, которые считаются весьма полезными.
После пневмонии сильно падает иммунитет, потому больному обычно советуют поберечься. Проветривать комнату, проводить время на свежем воздухе, правильно питаться, одеваться по погоде, спать не меньше, чем нужно, и избегать стрессов.
Опухоль
Новообразование в лёгких может быть и доброкачественным, но если оно начало доставлять больному дискомфорт, это маловероятно. Чаще всего опухоль значит рак, и если у человека после кашля болят лёгкие, это значит, что стадия у этого рака уже не первая.
На первой стадии симптоматику легко не заметить. Списать на переутомление или просто игнорировать. Она включает:
- Общее недомогание. Человеку становится тяжелее вставать по утрам. Он чувствует себя вялым и сонливым, ему трудно сосредоточиться на делах, он становится менее эмоциональным. Могут появляться депрессивные мысли.
- Снижение аппетита. Человеку меньше хочется есть без видимой на то причины.
- Резко снижение веса. Вызвано, во-первых, снижением аппетита, а во-вторых, тем, что организм много сил тратит на борьбу с новообразованием.
Естественно, все это очень расплывчато. Недомогание списывают на усталость, снижению веса радуются. Вторая стадия уже менее незаметна. Появляются:
- Одышка. Пока – исключительно при физической активности. При попытке взбежать по лестнице или пробежать стометровку. Человек думает, что устал или у него испортилась форма – только редкие люди начинают беспокоиться о здоровье.
- Кашель. Пока это сухой кашель, неприятный, но не смертельный. Если человек курит (а около девяноста процентов тех, кто болеет раком лёгких, курят), он не замечает ничего нового.
- Боли. Обычно слабые, сопровождающие кашель.
Третья стадия уже гораздо более очевидна:
- Одышка. Усугубляется. Теперь подняться по лестнице пешком уже тяжело, о стометровке и речи не идёт. Человек начинает задыхаться при выполнении обычных повседневных дел.
- Кашель. Становится мокрым. Мокрота чаще всего стеклянистая, с примесью крови.
- Боль. Становится сильнее. Теперь кашель отдаёт в лёгкие, режет. Человек принимает ту же позу, что при пневмонии – садится, упирается локтями в колени, руку прижимает к груди.
В зависимости от того, какие ещё органы поражены опухолью, появляются и остальные симптомы – от поноса до нарушений сердечного ритма.
Лечат рак долго и тяжело. Чем глубже стадия, тем меньше шансы. Применяют иммунотерапию, химиотерапию, радиотерапию, используют поддерживающие лекарства. Могут вырезать часть лёгкого или лёгкое полностью. На последней стадии, если ничего не помогло, используют сильные обезболивающие – исключительно для облегчения состояния.
Интересно, что лечить рак без помощи психолога-специалиста врачи не рекомендуют. Его помощь может понадобиться не только больному, но и его родственникам.
Другие причины
Бронхит, пневмония и рак – самые страшные из возможных причин. Помимо них боль, кашель и тяжесть в лёгких могут вызывать:
- Плеврит. Он может быть сухим или экссудативным, ощущения для больного меняются не слишком значительно. Воспаляется при нём плевра – кожаный мешок, который помогает лёгким сокращаться и защищает их от остального содержимого грудной клетки. Болезнь сопровождается болями, ощущением тяжести, сухим раздирающим кашлем, который вызван недостатком кислорода. Если плеврит экссудативный, то грудь может отекать, надуваться из-за наполняющей её жидкости. Лечение – противовоспалительные препараты, снимающие боль препараты, а также прокол, с помощью которого можно откачать жидкость и облегчить больному дыхание. Одышка для плеврита, кстати, тоже очень характерна.
- Туберкулёз. Встречается в России чаще, чем хотелось бы, несмотря на все усилия государства снизить заболеваемость. Проявляется не сразу, плавно – температура держится на субфебрильных значениях, больной кашляет сначала прозрачной мокротой, потом гнойной, потом с кровью. Появляется одышка, серьёзные боли, иногда воспаление может перекидываться на другие органы и системы, и тогда симптоматика становится ещё хуже. Лечат туберкулёз специализированными препаратами, которые работают исключительно против его возбудителя, противовоспалительными, муколитиками, а также изменением образа жизни. Больным противопоказано волноваться, показана специальная диета, определённая физическая активность. Обычно предлагают санаторно-курортное лечение.
- Травма. Если у больного перелом рёбер, оставшийся незамеченным – такое бывает, если был удар в грудную клетку, после которого больной не пошёл на рентген – боль может возникать при любом вдохе-выдохе вообще, а при кашле заметно усиливаться. Обычно рекомендуют сходить к врачу, получить направление на рентген, а потом носить гипсовый корсет, пока рёбра не срастутся. Дополнительно прописывают препараты, облегчающие состояние.
- Бронхиальная астма. Есть атипичная форма астмы, при которой приступы сопровождаются не удушьем, а кашлем. В процессе больной может испытывать боль. Лечится астма специальными препаратами от приступа, а также препаратами, которые расширяют просвет лёгких на постоянной основе.
Вне зависимости от того, какая болезнь вызвала боль в лёгких при кашле – это точно не безобидная простуда, лечить её самостоятельно не стоит.
Source: pulmono.ru
Источник


