Сухой кашель бывает с мокротой
Кашель – это самопроизвольный или контролируемый защитный рефлекс нашего тела. Он является признаком расстройства или патологии, поэтому важно определить тип кашля, чтобы сделать правильный диагноз и выбрать наиболее эффективную терапию.
Что такое кашель
Кашель – это не болезнь, а симптом, то есть ощущение, которое испытывает пациент, вызванное патологией или расстройством.
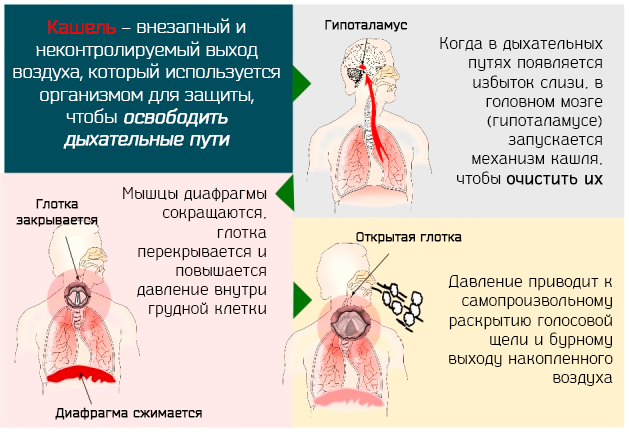
Говоря подробнее, кашель – это внезапная сильный выброс воздуха, которым организм освобождает дыхательные пути.
Указанный механизм реализуется через серию последовательных событий, которые могут быть как контролируемыми, так и самопроизвольными (независимыми от воли человека), и которые позволяют освободить дыхательные пути – от скопления мокроты или инородного тела. Эти события могут повторяться в течение более или менее длинного промежутка времени.
Весь акт кашля может быть разделен на четыре фазы:
- Фаза вдоха. Под действием мускулатуры хрящи гортани раздвигаются и происходит объемный вдох (в среднем около 3 литров, это половина объема груди).
- Фаза сжатия. Сразу после вдоха хрящи глотки и голосовые связки сжимаются и закрывают просвет. В результате, давление внутри грудной клетки увеличивается, превышая уровень атмосферного давления.
- Фаза выдоха. Голосовая щель и голосовые связки внезапно расслабляются и позволяют воздуху активно выходить. Воздух выходит так бурно, что скорость выхода в некоторых случаях превышает 160 км/час.
- Фаза завершения. Мышцы органов дыхания и диафрагма расслабляются, а давление выравнивается с атмосферным.
Типы кашля: острый и хронический, сухой и с мокротой
Существуют различные виды кашля и определение типологии помогает врачу определить причину и подобрать эффективные средства лечения.
В зависимости от продолжительности кашля выделяют:
- Острый кашель. Если возникает внезапно и продолжается меньше трёх недель. Типичен для инфекций верхних дыхательных путей.
- Периодический кашель или субхронический. Если продолжается от трёх до восьми недель. Может быть симптомом таких заболеваний, как бронхит, рефлюкс эзофагит.
- Хронический кашель. Если он длится более восьми недель. Типичен для курильщиков.
В зависимости от выделения мокроты различают:
Кашель с мокротой.
Мокрота может быть различных цветов:
- Желто-зеленая указывает на бактериальную инфекцию;
- Светлая и вязкая типична для бронхиальной астмы;
- Красная мокрота указывает на наличие крови, происхождение которой нужно выяснять.
Сухой кашель (при отсутствии мокроты).
Который, в свою очередь, может быть подразделен в зависимости от силы и частоты:
- Пароксизмальный кашель. Сильные и часто повторяющиеся приступы кашля.
- Коклюшный кашель. Очень жесткие приступы кашля, который характеризуется характерным шумом, похожим на лай собаки. Типичным примером заболевания является коклюш.
- Кавернозный кашель. С низким уровнем шума основного тона.
- Металлический кашель. Тип сухого кашля с характерным металлическим шумом, типичен инфекции трахеи или бронхов.
В зависимости от времени возникновения выделяется:
- Кашель в дневное время: если появляется после пробуждения, то, скорее всего, связан с курением, если появляется после еды, может быть следствием рефлюкса, если возникает во время физической активности – является типичным симптомом астмы.
- Ночной кашель, который происходит ночью, и в положение лежа может быть признаком сердечной недостаточности.
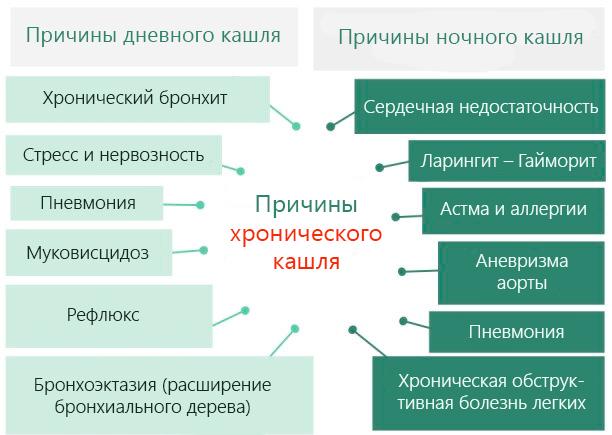
Дальнейшая классификация проводится в зависимости от этиологии, то есть причины кашля.
Причины приступов острого и хронического кашля
Можно назвать более 100 заболеваний, которые могут иметь кашель в качестве одного из симптомов. Ниже мы перечислим и дадим краткое описание наиболее распространенных.
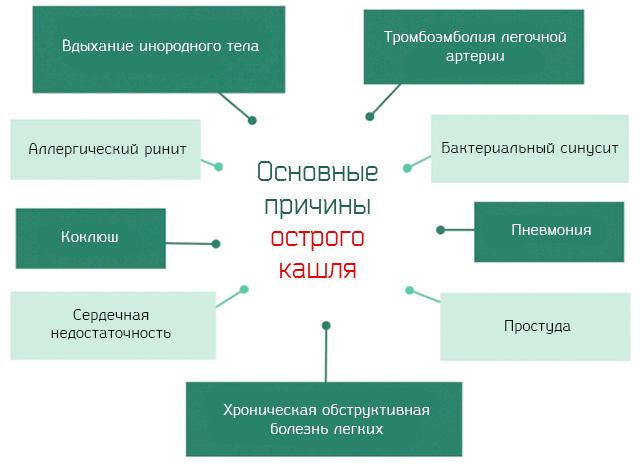
Основными причинами острого кашля являются:
- Простуда. Воспаление слизистой оболочки носа и глотки, вызванное заражением вирусом простуды (риновирусы, аденовирусы и др.), вирусом гриппа (A, B, C, изавирус и др) и гриппоподобные вирусы.
- Хроническая обструктивная болезнь легких. Заболевание легких, характеризующееся хронической обструкцией бронхов, что ограничивает приток воздуха.
- Бактериальный синусит. Воспаление придаточных пазух носа, вызванное инфицированием бактериями (стрептококки и стафилококки).
- Коклюш. Инфекция дыхательных путей, вызванная бактерией Bordetella pertussis.
- Аллергический ринит. Воспаление слизистой оболочки носа, вызванное аллергенами (безвредными для большинства людей веществами, которые у некоторых приводят к появлению таких симптомов аллергии, каки астма и сыпь на коже).
- Пневмония. Воспаление легких, вызванное вирусами и/или бактериальной инфекцией.
- Вдыхание инородных предметов. Обычно, это отрыгиваемое содержимое желудка, которое случайно попадает в дыхательные пути.
- Тромбоэмболия легочной артерии. Закупорка одной из двух ветвей легочной артерии тромбом (сгусток клеток крови и белков).
- Сердечная недостаточность. Нарушения функции сердца, при которых ему не удается обеспечить физиологическую дальность прохождения крови.
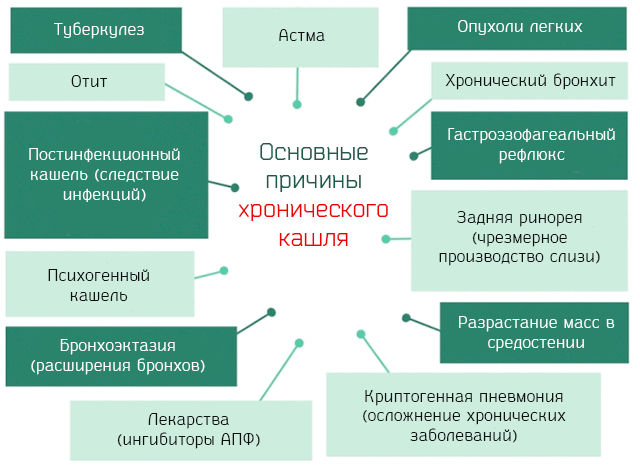
Основными причинами хронического кашля являются:
- Хронический бронхит курильщиков. Хроническое воспаление бронхов, вызванное курением сигарет.
- Астма. Хроническое воспаление дыхательных путей, которое проявляется в виде бронхоспазма и обратимой обструкции.
- Опухоль легких. Доброкачественные и злокачественные новообразования, которые развиваются из клеток эпителия легочной ткани.
- Ринорея. Чрезмерное производство слизи со стороны слизистой оболочки носа. Слизь попадает на заднюю стенку горла, вызывая раздражение дыхательных путей и кашель. Ринорея может быть следствием аллергии, гайморита, проблем глотания, вызванных нарушением моторики пищевода и др.
- Желудочно-пищеводный рефлюкс. Заброс в пищевод кислоты желудочного сока. Она может также раздражать дыхательные пути и вызывать кашель. Это одна из наиболее распространенных причин хронического кашля.
- Разрастание масс в средостении. Пространство от позвоночника, включающее грудину и две плевральные сумки, называется средостением. Опухоли (доброкачественные и злокачественные), кисты и расширения сосудистой ткани (как при аневризме аорты), могут давить на окружающие структуры (в нашем случае дыхательные пути) и стимулировать кашлевый рефлекс.
- Бронхоэктазия. Дилатация часть бронхиального дерева. Стойкое расширение, которое часто является следствием предыдущих инфекций. Типичным симптомом заболевания является хронический кашель (с мокротой).
- Туберкулез. Легочная инфекция, вызываемая некоторыми группами микобактерий.
- Криптогенная пневмония. Это пневмония, которая вызывает воспаление бронхиол (концевой части бронхиального дерева) и легочной ткани, которая их окружает. Как правило, является осложнением существующего хронического воспалительного процесса. Наиболее часто сопутствует ревматоидному артриту и системной красной волчанке.
- Некоторые лекарства, например ингибиторы АПФ. Они используются для лечения высокого кровяного давления, так как подавляют собой фермент, который преобразует ангиотензин, контролирующий объем внеклеточной жидкости и сужающий артерии. Использование ингибиторов АПФ вызывают накопления брадикинина, который раздражает дыхательные пути и вызывает кашлевый рефлекс.
- Воспалительные заболевания наружного уха, такие как отит. Воспаление может повысить чувствительность рецепторов кашля, которые расположены в ухе, и вызвать кашель.
- Постинфекционный кашель. Это тип кашля, который начинается вместе с инфекцией дыхательных путях, но сохраняется гораздо дольше. Предполагается, что причиной этого является снижения порога чувствительности кашлевых рецепторов. Наиболее часто к постинфекционному кашлю приводят Mycoplasma pneunioniae, Chlamydia pneumonie и Bordetella pertussis.
- Психогенный кашель. Вызван эмоциональными и психологическими проблемами, и чаще встречается у детей, чем у взрослых. Может быть реакцией, в частности, на беспокойство или сильный стресс. Может быть также одним из видов тиков, как это происходит при синдроме Туретта.
- Социальное поведение. В некоторых ситуациях кашель используется, чтобы привлечь на себя внимание других, или даже для того, чтобы снизить напряжение в конфликтной ситуации. Это один из случаев, когда кашель носит сознательный характер.
Диагностика причины кашля
Причину кашля ищут, в первую очередь, на основе анамнестической истории пациента, включающей случаи хронического кашля в семье, характер и сроки возникновения кашля, образ жизни (в частности, курение), действие раздражающих веществ, использование ингибиторов АПФ, предыдущие методы лечения и их результат.
К этому присоединяется ряд обследований:
- Физическое обследование. Которое затрагивает не только на дыхательные пути, так как кашель может быть вызван нарушениями и в других органах.
- Рентгенография органов грудной клетки. Это метод исследования прост и доступен, и в то же время очень эффективен для исследования дыхательных путей.
- Гастроскопия. Осуществляется при наличии хронического кашля с подозрением на рефлюкс.
- Тестирование на аллергию, чтобы выявить какой-либо тип аллергии.
- Спирометрия и другие тесты функции органов дыхания, которые позволяют измерить дыхательную способность и служат для диагностики астмы или других заболеваний, в которые вовлечены легкие.
Как вылечить кашель – средства защиты
Очевидно, что наиболее эффективное лечение заключается в точной диагностике заболевания, которое вызывает кашель. По исцелении основного недуга исчезнет и кашель. Однако, часто бывает так, что не удаётся выдать точный диагноз или лечение заболевания не приносит ожидаемых результатов, тогда возникает необходимость в лечения симптомов.
Для достижения этой цели используются противокашлевые лекарства. Они могут действовать по-разному, в частности:
- На центр управления кашлем на уровне центральной нервной системы.
- На кашлевые рецепторы.
- На эффекторные мышцы, за счет которых происходит акт кашля.
Из седативных противокашлевых препаратов наиболее распространенными являются опиаты, которые действуют на центр управления кашля (например, кодеин, который, однако, может вызвать сонливость), и не опиаты, такие как декстрометорфан или бензонатат, содержащихся в различных безрецептурных препаратах.
Аэрозольные ингаляции могут быть полезны для избавления от воспаления верхних дыхательных путей.
У пациентов, имеющих кашель с мокротой, используется категория препаратов, которые способствуют разжижению мокроты и её отделению. Наиболее часто используемые, это гуафенизин и гидроксид терпина.
Если кашель вызван аллергией, то определенную эффективность могут иметь антигистаминные препараты.
Ингаляционные или пероральные бронходилататоры могут быть назначены в случае бронхоспазма, как это происходит при астме и эмфиземе легких.
Природные средства лечения кашля
В качестве альтернативы классическим препаратам можно облегчить кашель с помощью натуральных средств на основе трав:
Отвар из эвкалипта и аниса: успокаивает кашель, если принимать два раза в день, благодаря бальзамическим свойствам эвкалипта и отхаркивающему действию аниса.
Настой фиалки: благодаря дубильным веществам, фиалка имеет выраженное отхаркивающее действие, и это полезно для борьбы с кашлем от курения сигарет.
Компресс на основе муки из семян льна: расслабляет мускулатуру трахеи и бронхов, способствует разжижению мокроты, благоприятствует её отхаркиванию.
Возможные осложнения кашля
Кашель может быть очень утомительным симптомом и может привести к серьезным осложнениям, в том числе:
- обмороки и головные боли, вызванные, например, меньшим притоком крови к мозгу во время длительное приступа кашля;
- недержание мочи и боли в мышцах, связанные с мышечными спазмами;
- кровохарканье, то есть выброс крови вследствие разрыва капилляров;
- переломы ребер и воспаление соединительной ткани между ребрами и грудиной;
- пневмоторакс из-за сжатия воздуха при кашле;
- паховая грыжа или грыжа на животе, которые образуются при длительном приступе кашля.
Источник
Продуктивный кашель может быть последствием острых заболеваний дыхательной системы, таких как острый бронхит, пневмония, и длительно текущих – бронхиальная астма, хроническая обструктивная болезнь легких, бронхоэктазы, рак легких, туберкулез, сердечная патология. Клинически пациенты испытывают один симптом – кашель с мокротой, но на самом деле внешний вид и химический состав мокроты будет разнообразным, и именно ее исследование зачастую помогает установить правильный диагноз.
Что такое мокрота?
Мокрота состоит из секрета желез крупных бронхов и трахеи, слизи из носовых пазух и слюны ротовой полости. Она считается патологическим секретом, и ее тщательное обследование может много рассказать про заболевание, вызвавшее ее выделение.
Слизь из желез крупных бронхов и трахеи вырабатывается в количестве 100 мл. Эта жидкость проглатывается и испаряется во время дыхания. Трахеобронхиальный секрет не только смачивает слизистую дыхательных путей, но и оказывает очищающее действие. Он способен уничтожать болезнетворные микробы, удалять из дыхательных путей инородные частицы.
Если изучить состав нормальной слизи, то там будет обнаружено небольшое количество макрофагов и лимфоцитов, то есть тех клеток, которые ответственны за иммунную защиту организма. Внешне слизь должна быть прозрачной, жидкой, без запаха и не распадаться на слои при отстаивании. Кислотно-щелочное равновесие либо нейтральное, либо щелочное.
Любой процесс в легких, бронхах, трахее вызывает изменение мокроты. Она может становиться густой и тягучей, и тогда появляется сухой кашель. Если начать лечение отхаркивающими средствами или просто пить много жидкости, то слизь станет жидкой и кашель перейдет в продуктивный.
Главный признак, благодаря которому человек без медицинского образования может заподозрить у себя какое-либо заболевание – это цвет откашливаемой слизи.
Мокрота при кашле бывает следующих цветов:
- Желтой.
- Белой.
- Зеленой мокротой.
- Коричневой.
- Гнойной.
- Розовой или с прожилками крови.
Важно! Некоторые изменения в мокроте являются следствием неопасных заболеваний легочной системы, но такие, как гной или отделяемый секрет с кровью говорят о неотложном состоянии, при котором нужно срочно обращаться к врачу.
Кашель с желтой мокротой
Кашель с желтой мокротой часто беспокоит курильщиков со стажем, у которых есть симптомы хронического бронхита. Главный признак – выделение мокроты и кашель на протяжении больше 3 месяцев в течение двух лет.
Хронический бронхит развивается вследствие влияния смол на слизистую бронхов и трахеи. Смолы поступают во время курения. Часто отхождение мокроты наблюдается утром. После першения, с несколькими сильными кашлевыми толчками откашливается комок желтой мокроты. Вентиляция легких снижается за счет большого количества секрета в дыхательных путях, так формируется хроническая обструктивная болезнь легких. Слизь теряет свои бактерицидные и защитные свойства и становится местом размножения микроорганизмов. При обострении инфекционного воспаления секрет может менять цвет на желто-зеленый, то есть появляется гнойный компонент.
Важно! Если кашель с мокротой не проходит несколько месяцев, нужно задуматься об обращении к специалисту и дополнительном обследовании, особенно если есть факт курения или работы на вредном для дыхательной системы производстве. Это необходимо, так как на фоне хронического воспаления легочной ткани и бронхов может развиться злокачественный процесс.
Зеленая мокрота при кашле
Слизь зеленого цвета, как было сказано выше, появляется при остром инфекционном процессе. Зеленую окраску она принимает за счет гнойного компонента, то есть лейкоцитов – клеток иммунной системы.
Чаще всего отделяемое не имеет однородного зеленого цвета, оно может быть слизистым с зелеными прожилками или желто-зеленым.
Слизистая мокрота с гноем при наличии повышения температуры, продуктивного кашля, интоксикации говорит об остром бронхите. Отхождение мокроты при этом заболевании затруднено в начале процесса, так как слизь трудноотделяемая. С развитием болезни мокрота лучше откашливается. Количество ее небольшое.
Желтая с зеленым слизь больше характерна для обострения хронического бронхита. Пациента беспокоит подъем температуры до субфебрильных цифр, влажный кашель. В анамнезе может быть курение или работа в пыльных условиях.
Про пневмонию следует думать, когда у больного присутствуют следующие симптомы:
- Кашель с отделением мокроты зеленого, ржавого цвета или с прожилками крови.
- Одышка в покое.
- Боль в грудной клетке.
- Повышение температуры тела выше 39 °C.
- В легких мелкопузырчатые хрипы и крепитация (хруст).
Также зеленый секрет откашливается, когда при гайморите гнойная слизь с пазух носа стекает в трахею.
Гнойная мокрота при кашле
Интенсивно зеленая слизь с гнилостным запахом называется гнойной. Такой симптом говорит о тяжелом хроническом заболевании дыхательной системы.
Патология, при которой появляется кашель с гнойной мокротой:
- Абсцесс легкого.
- Гангрена легкого.
- Бронхоэктатическая болезнь.
Абсцесс и гангрена легкого – это два инфекционных процесса, которые сопровождаются разрушением легочной ткани. Только абсцесс – это ограниченный процесс, а гангрена – распространенный на легочную долю или целый орган.
При абсцессе легкого гной начинает выделяться после вскрытия гнойника и начала его дренирования бронхом. Этот процесс сопровождается улучшением состояния больного, падением температуры тела и уменьшением симптомов интоксикации. Мокрота при вскрытии абсцесса отходит «полным ртом». Гной имеет густую консистенцию, и ослабленный больной может им давиться. При отстаивании мокроты появляются три слоя:
- Верхний – пенистый, то есть слизистый со взвесью гноя.
- Средний – мутный, состоящий из слюны со слизью.
- Нижний – этот части легочной ткани, сгустки гноя, он имеет серый или коричневый цвет.
Отделяемое издает резкий гнилостный запах, такой же исходит из ротовой полости пациента.
Гангрена легкого может быть следствием абсцесса, встречается очень редко. К гнойной мокроте, как при абсцессе может присоединяться легочное кровотечение или кровохарканье.
Бронхоэктатическая болезнь характеризуется расширением просвета бронха с формированием полости – бронхоэктаза. Там скапливается слизь, которая впоследствии инфицируется, превращаясь в гной. Мокрота отходит преимущественно с утра и в положении, оптимальном для дренирования бронхоэктаза. Если собрать мокроту в емкость, то она при отстаивании делится на два слоя:
- Верхний – слизистый и жидкий, большую часть которого составляет слюна.
- Нижний – гной с участками эпителия.
Кроме кашля с мокротой, пациенты жалуются на высокую температуру, усталость, повышенную утомляемость. Бронхоэктатическая болезнь считается генетическим заболеванием, и избавиться от него можно только хирургическим путем.
Кашель с белой мокротой
Белая слизь – это признак вирусной инфекции. Помимо кашля, больного беспокоит утомляемость, повышенная температура тела, не более 38 °C, насморк, головная боль. Симптомы обычно проходят в течение недели.
Еще белая мокрота является признаком бронхиальной астмы. Слизь при этой патологии густая, стекловидная. Симптоматика характеризуется приступами удушья, когда в бронхах развивается отек, просвет перекрывается густой слизью. После окончания приступа развивается кашель с густой белой мокротой. Часто больные страдают от приступов с 1 ночи до 5 утра.
Бронхиальной астмой болеют как взрослые, так и дети. Вследствие хронического течения пациенты требуют постоянного лечения.
Коричневая (ржавая) мокрота при кашле
Наиболее часто ржавое отделяемое встречается при крупозной пневмонии, когда поражается вся доля легкого. Ржавая слизь начинает откашливаться на 2-3 сутки после острого начала заболевания. Свой цвет она приобретает за счет просачивания в альвеолы эритроцитов. Гемоглобин начинает распадаться, и мокрота приобретает коричневый или ржавый цвет.
Еще ржавый секрет появляется при острой сердечной недостаточности по левожелудочковому типу. В результате этого формируется отек легких, при котором больной отхаркивает ржавую или розовую пенистую мокроту.
Важно! Отек легких – это состояние, угрожающее жизни, которое требует неотложной помощи специалистов.
Мокрота с кровью
Кровь в мокроте при кровохарканье выглядит как нити красного цвета на фоне белой слизи.
Состояние сопровождает следующие патологии:
- Бронхогенный рак легкого, тот, что растет в просвет бронха.
- Туберкулез.
Рак легкого протекает длительно без явной клиники. Когда появляется симптоматика, процесс бывает довольно запущенным.
Клиника рака легкого, растущего в просвет бронха следующая:
- Кашель сначала сухой, далее появляется скудная слизь желтого или белого цвета. При распаде опухоли в откашливаемом содержимом будут определяться прожилки крови.
- Субфебрильная температура тела.
- Резкое снижение веса, не связанное с изменением интенсивности питания.
- Беспричинная усталость, снижение работоспособности и повышенная утомляемость.
- Боль в грудной клетке.
- Увеличенные лимфатические узлы.
Важно! При наличии перечисленных симптомов нужно обратиться к онкологу и пройти обследование. Чем раньше будет выставлен онкологический диагноз, тем эффективнее будет лечение и лучше прогнозы.
Туберкулез характеризуется следующими симптомами:
- Длительным повышением температуры тела до 37-37.5 °C, особенно к вечеру.
- Ночная потливость, вплоть до мокрых постельных принадлежностей.
- Покашливание с мокротой и прожилками крови. Человек, страдающий туберкулезом, может кашлять длительное время до того, как появятся следы крови в мокроте.
- Потеря аппетита.
- Снижение массы тела.
- Утомляемость и сонливость.
Чтобы дифференцировать рак легкого и туберкулез нужно провести рентгеновское исследование грудной клетки.
Кашель с мокротой без температуры
Отсутствие повышенной температуры тела говорит о том, что в организме нет инфекционного процесса.
Кашель с мокротой без температуры у взрослого провоцируют следующие заболевания:
- Бронхиальная астма.
- Отек легких.
- Хронический бронхит в стадии ремиссии.
- Длительно существующее инородное тело в бронхах.
При попадании постороннего предмета в дыхательные пути не всегда человека начинает беспокоить сильный кашель. Возможна такая ситуация, когда тело имеет небольшой размер и пропускает воздух, при этом легкое нормально функционирует, но все равно происходит раздражение кашлевых рецепторов. Постепенно вокруг инородного тела развивается воспаление и появляется мокрота. Клинически состояние проявляется кашлем с мокротой без температуры.
Диагностика: к какому врачу идти, и какие анализы сдавать?
Самым первым специалистом, к которому следует обратиться с влажным кашлем, является семейный врач или участковый терапевт. Он проводит начальную диагностику и лечит острые инфекции дыхательных путей, обострение хронической патологии, он же направляет к узкому специалисту. С бронхиальной астмой, бронхоэктазами, хронической обструктивной болезнью легких – к пульмонологу. С подозрением на рак – к онкологу. При признаках туберкулеза – к фтизиатру. С сердечной патологией – к кардиологу. Если есть подозрение на инородное тело, то пациентом занимаются общие хирурги.
Обследования, с помощью которых устанавливается причина появления мокроты:
- Клинический анализ крови, мочи.
- Биохимический анализ крови.
- Рентгенологическое исследование органов грудной полости в двух проекциях. Если есть подозрение на онкологию, то проводится бронхография, компьютерная томография.
- Исследование микроскопическое мокроты и посев ее на среды. Если подозревается пневмония, то нужен анализ на чувствительность к антибиотикам. Если онкологический процесс, то анализ на атипические клетки. Если же есть подозрение на туберкулез, то в мокроте ищут микобактерии.
- Бронхоскопия при инородном теле. При бронхогенном раке легкого еще берется биопсия опухоли.
- Спирография для дифференциальной диагностики бронхиальной астмы и хронической обструктивной болезни легких.
- ЭКГ в 12 стандартных отведениях пациентам с сердечной патологией и возрастной категории больных.
- УЗИ сердца если был в анамнезе сердечный отек легких. УЗИ плевральных полостей, если есть признаки гидроторакса на рентгене.
Как и чем лечить кашель с мокротой у взрослого
В зависимости от причины, будет назначаться разное лечение:
- Хронический бронхит в стадии обострения лечится с помощью антибиотиков пенициллинового ряда или цефалоспоринов, назначаются глюкокортикостероиды для снятия воспаления. Поддерживающая терапия заключается в использовании Сальбутамола во время приступов кашля с удушьем. Лекарство принимается по требованию.
- Острый бронхит нужно лечить с помощью разжижающих мокроту средств (Бромгексин), обильного питья, если он вирусной этиологии. Если же заболевание вызвано бактериями, то дополнительно назначаются антибиотики.
- Пневмония лечится с помощью антибактериальных средств, инфузионной терапии, отхаркивающих лекарств, витамин, жаропонижающих препаратов.
- Гангрену легкого, бронхоэктазы можно вылечить хирургическим вмешательством.
- Бронхиальная астма требует постоянного лечения бронхорасширяющими препаратами.
- Против микобактерий используются антибиотики и противомикробные средства, которые следует принимать длительно.
- Терапия рака легкого включает комбинацию методов: хирургического, химиотерапевтического и лучевого.
- Неотложная помощь при отеке легкого требует назначения мочегонных препаратов, дыхания кислородом.
- При инородном теле в бронхах, кашель с мокротой без температуры у взрослого требует лечения в хирургическом стационаре. Там во время бронхоскопии извлекается посторонний предмет.
Важно! Во время кашля с мокротой нужно постоянно пить большое количество жидкости. Это способствует лучшему откашливанию слизи.
Кашель с выделением мокроты при беременности – лечить сложно, но необходимо
Лучше всего лечиться в период беременности с помощью народной медицины. Можно использовать травы, входящие в сбор от кашля № 4. Высушенное средство продается в аптеке и хорошо разжижает мокроту.
Также будущим мамам рекомендовано выпивать на ночь теплое молоко с медом. Если есть аллергия на мед, его можно заменить сливочным маслом.
Эффективны ингаляции с эфирными маслами эвкалипта, чайного дерева. Также можно сделать настой ромашки, липы и мяты, над которыми следует дышать в течение 10-15 минут.
Список препаратов, разрешенных при беременности:
- Мукалтин, Алтейка и все лекарства на основе корня алтея. Средства можно приобрести в аптеке в виде таблеток или сиропа.
- Доктор Тайсс и сиропы с подорожником.
- Сиропы с листьями плюща, например, Проспан.
Важно! Некоторые травы и средства противопоказаны при беременности, поэтому перед началом лечения нужно внимательно ознакомиться с инструкцией и посоветоваться с врачом.
Профилактика
Главная причина всех проблем с легочной системой – это курение. Вследствие этого, чтобы профилактировать патологию дыхательной системы нужно бросить курить.
Также желательно выполнять следующие рекомендации:
- Пить достаточно воды, это около 1.5-2 л в сутки.
- Не забывать про прогулки на свежем воздухе и проветривание комнаты.
- Проводить влажную уборку, избавиться от большого количества ковров, пуховых подушек и одеял.
- В период простуд промывать нос 0.9% раствором натрия хлорида.
- Ежегодно проходить флюорографию.
- При резком изменении самочувствия, необоснованном снижении массы тела, длительном кашле обращаться к врачу.
- Необходимо вовремя лечить кариозные зубы, так как это постоянный источник инфекции в организме.
Заключение
Многие задаются вопросом, почему одни люди страдают от хронического бронхита, с постоянным кашлем, а другие вообще не знают что это за болезнь. По мнению врачей, суть проблемы кроется в несоблюдении гигиенических норм в жилом и рабочем помещениях, вредных привычках и самолечении. Соблюдая рекомендации по профилактике и вовремя обращаясь к врачам, можно избежать многих проблем с дыхательной системой.
Источник


